Цвет выделений
Первое время насморк при гайморите это прозрачная слизь. Потом цвет меняется на желто-зеленый. Вообще гайморит чаще всего проходит с «соплями». Цвет меняется в зависимости от сложности и периода заболевания.
В самом начале выделения обычно белого цвета. Также белый цвет «соплей» может говорить о начальном этапе выздоровления пациента.
Желтовато-зеленый оттенок слизи говорит об острой форме гайморита. Желтые – что в носу появился гной. Зеленые «сопли» указывают на серьезный воспалительный процесс. Кровавые сгустки в выделениях из носа – совсем плохой признак, говорящий о крайней тяжелой форме болезни.
Терапия
Гайморит лечат несколькими способами: безоперационным и операционным.
Операционный метод подразумевает прокол пазухи и механическую чистку носовых пазух от гноя.
Прокол помогает избавить пазуху от гноя и облегчить дыхание пациента. После чего нос промывают, убирая остатки слизи. Антибиотики и противовоспалительные средства завершают лечение.
Прокол могут делать несколько раз, если гноя слишком много и он возвращается через какое-то время. На этот случай ставят катетер. Чтобы пациента не мучить лишний раз болезненными проколами. Делают их под местным обезболивающим средством. Боль сохраняется и после процедуры.
Метод имеет противопоказания и осложнения, поэтому врачи стараются придерживаться другого вида лечения, пока позволяет форма гайморита – беспункционное лечение.
Это промывание носа, которое называется «кукушка». Это особый вид промывания носа, который безвреден, не слишком болезненный и не требует обезболивания. Сочетают с лазерной терапией: лазер снимает воспалительный процесс.
Синус-катетер ЯМИК – еще один вариант беспункционного лечения. Гной убирают с помощью смены давления. Запрещена при искривлении носовой перегородки.
Физиотерапия – в совокупности с медикаментозным лечением (антибиотики, противовоспалительные препараты, капли в нос и пр.) дает хороший результат. УВЧ, УФО снимают воспаление и боль. Имеются противопоказания.
Капли в нос с антисептическим действием – обязательное лечение гайморита. Например, капли на основе серебра протеината убивают бактерии, которые могут быть причиной развития гайморита.
Антигистаминные средства идут в дополнение к основной терапии. Средства от аллергии отлично снимают отек в случае аллергической природы насморка и последовавшего за ним отека.
1.Общие сведения
Казалось бы, любому человеку, который хотя бы однажды переболел насморком, знакомо это дискомфортное ощущение: где-то в глубине носоглотки что-то скопилось, и мешает при каждом глотании, и надо срочно, любым способом избавиться… Учитывая, что насморк является самым распространенным из болезненных состояний человека, можно смело предполагать: это ощущение «внутреннего насморка» известно каждому, и известно настолько хорошо, что и говорить тут вроде бы не о чем. В конце концов, слизистые оболочки носоглотки и в норме производят большие объемы секрета, часть которого стекает по задней стенке, проглатывается со слюной и пищей, иногда скапливается, – например, после ночного сна, – но особых проблем, в общем, не создает.
Однако стекание увлажняющей и бактерицидной слизи по задней носоглоточной стенке в гортаноглотку не всегда бывает «обычным» и беспроблемным. Все дело в причинах гиперсекреции, составе и свойствах слизи, ее количестве.
Ринит (насморк) и сопутствующая ему ринорея (обильное истечение слизистого отделяемого из носовых ходов), – это, по большому счету, не болезнь. Это симптом, признак той или иной патологии. Иногда этот симптом является вполне ожидаемым и действительно не несет особого клинического значения, однако в некоторых случаях он требует отдельного внимания и обследования. Для таких случаев введен специальный термин, который в литературе встречается в нескольких синонимичных написаниях: синдром постназального затека (англ. «postnasal drip syndrom»), ретроназальное затекание (иногда пишут «стекание»), ретроназальные выделения, внутренний насморк, постназальный синдром. Впервые он был описан в конце ХVIII века под названием «хронический глоточный катар».
Нужно ли «переводить» сухой кашель во влажный?
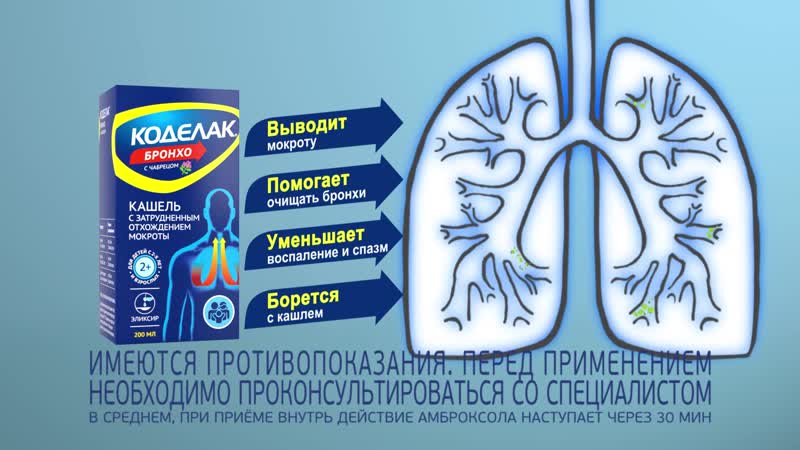
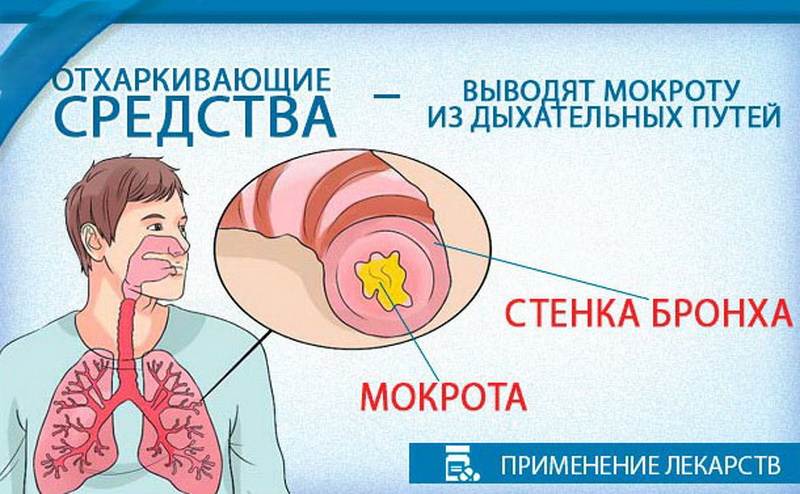
Кашель без выделения мокроты (непродуктивный) действительно переносится гораздо тяжелее влажного (продуктивного), так как сильно раздражает горло и изматывает больных. Его обычно подавляют с применением ЛС из группы противокашлевых.
Превратить сухой кашель во влажный в большинстве случаев невозможно — если мокрота отсутствует физически, никакие лекарства не помогут ей появиться. Однако бывает, что непродуктивный кашель сопровождается выделением густого вязкого секрета, который с трудом выводится из организма. При такой клинической картине можно попытаться перевести кашель во влажный, применяя муколитики и отхаркивающие препараты.
А вот продуктивный кашель в подавляющем большинстве случаев нельзя пытаться «глушить» противокашлевыми ЛС4 — мокрота обязательно должна выводиться из организма, так как в ней содержится патогенная микрофлора.
Зачем образуется слизь
Выработка носоглоткой слизистых масс — явление естественное. Они выполняют увлажняющую и защитную функцию. Слизистые массы задерживают попадающие с воздухом инородные частицы, пыльцу, бактерии и не дают им спуститься ниже в трахею и лёгкие. Как только эти чужеродные агенты попадают на слизистые оболочки, количество вырабатываемого секрета увеличивается, у человека возникает желание прочистить нос или откашляться. Когда раздражитель выведен из организма, выработка секрета возвращается к прежнему уровню.
Скопление слизи в горле становится заметным, когда она вырабатывается постоянно и загустевает. Больной непосредственно ощущает, как слизистые массы текут по задней стенке глотки и скапливаются в ней. В дневное время скопление мокроты не так беспокоит — она проглатывается и не сильно раздражает кашлевые рецепторы. Но стоит принять горизонтальное положение, например, ночью во время сна, слизистые массы не могут свободно пройти внутрь и застаиваются в глотке. Это вызывает сильнейшие приступы кашля, которые даже могут спровоцировать рвоту.
Когда человек приходит к оториноларингологу и говорит: «Я постоянно сглатываю слизь в горле», первым делом лор-врач выяснит, почему в горле скапливается слизь.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
- травматические воздействия, при которых повреждается слизистая пазух;
- неполноценное лечение насморка, простуды;
- заражение различными патогенными бактериями, вирусными, грибковыми инфекциями;
- ожоги слизистой носоглотки и пазух химическими соединениями, горячим воздухом;
- чрезмерная сухость воздуха при нахождении в помещениях;
- последствия тяжелых ОРВИ или гриппа;
- аномалии строения пазух и носоглотки;
- травмы в области носовой перегородки, ее искривление;
- полипозные или аденоидные вегетации;
- наличие аллергии на внешние раздражители, ряд лекарств;
- патологии, снижающие иммунную защиту;
- опухолевые процессы;
- лучевое воздействие;
- нерациональное использование капель и спреев для лечения насморка, что ведет к скоплению слизи и закупорке каналов.
Природа возникновения влажного кашля
Появление влажного кашля является вполне логичным следствием сухого раздражающего кашля, который обычно возникает на начальной стадии заболевания. Он возникает тогда, когда в бронхиальных просветах образуется повышенное количество слизи. Чаще всего это случается при ОРВИ, при этом его появлению предшествует температурный скачок. Однако, помимо вирусной составляющей, существуют и другие причины, вызывающие кашель, том числе:
- неинфекционные (бронхиальная астма, сердечная недостаточность, психогенные факторы);
- бактериальные инфекции.
Не только вирусы и бактерии могут стать причиной кашля, поэтому крайне важно показать ребенка специалисту, который выяснит истинную причину недуга
Методы лечения лямблиоза
Лечение лямблиоза состоит из нескольких этапов:
Подготовительный этап
Цель подготовительного этапа – создать в организме среду, неблагоприятную для размножения лямблий, устранить эндотоксикоз (вывести токсины из организма), повысить защитные силы организма, механически удалить максимальное количество лямблий. На этом этапе используются желчегонные препараты, специальная диета (исключается пища со значительным содержанием углеводов), различные методы очистки кишечника.
Медикаментозное лечение
Данный этап предполагает приём противопаразитарных препаратов.
Восстановительный этап
Цель этапа – восстановить микрофлору кишечника, повысить иммунитет, создать условия, препятствующие размножению лямблий (так как возможны рецидивы, если в кишечнике осталось значимое количество жизнеспособных лямблий). На этом этапе также огромное значение имеет диета в сочетании с правильным режимом питания.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Поражение легких при коронавирусе
В 2020 году была разработана эмпирическая шкала визуальной оценки легких, в которой КТ-0, КТ-1, КТ-2, КТ-3 и КТ-4 соответствуют стадии заболевания и, соответственно, степени поражения легких.
Врач изучает каждую долю легкого (всего 5) на посрезовых сканах в поперечной и фронтальных плоскостях и оценивает объем поражения каждой по пятибалльной шкале. Если признаки воспаления отсутствуют, рентгенолог присваивает значение 0 и так далее. Если воспалительные очаги и инфильтраты присутствуют в нескольких сегментах, такую пневмонию называют полисегментарной. При коронавирусе пациентам чаще всего диагностируют двустороннюю полисегментарную пневмонию. При своевременном обращении за медицинской помощью распространение инфекции в легких можно остановить.
Степени поражения легких при коронавирусе на КТ
В заключении КТ легких пациенты видят аббревиатуры: КТ-0, КТ-1, КТ-2, КТ-3 и КТ-4 Что они обозначают?
- КТ-0 —очаги воспаления и инфильтраты не выявлены, легкие «чистые»;
- КТ-1 —поражение легких до 25%;
- КТ-2 —поражение легких 25-50%;
- КТ-3 —поражение легких 50-75%;
- КТ-4 —поражение легких > 75%.
По данным исследования «Time Course of Lung Changes at Chest CT during Recovery from Coronavirus Disease 2019 (COVID-19)», опубликованного в июле 2020 года в международном журнале Radiology, максимальное поражение легких (пик пневмонии) у большинства пациентов наблюдается на 10 день заболевания. В выборку не вошли пациенты со специфическими осложнениями, такими как ОРДС, кардиогенный отек легкого, тромбоз, тяжелые последствия которых носят непредсказуемый характер.
Особенности лечения ринита
Лечение ринита подбирается по симптомам. Например, если есть заложенность носа, целесообразно уменьшить отек слизистой оболочки. В случае прозрачного секрета используются средства для уменьшения секреции слизистой оболочки носа. В случае густого секрета, который трудно удалять, используются разбавители слизи.
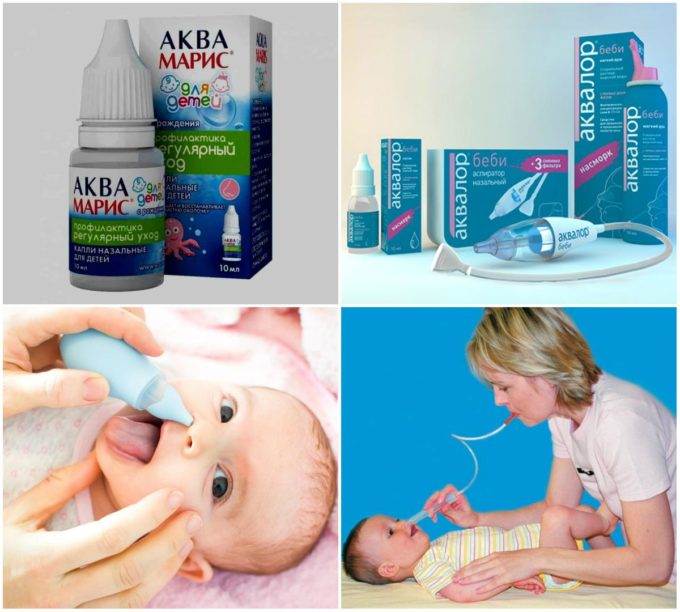
Лечение простудных осложнений требует большего внимания, дополнительной медицинской помощи и времени. Промывание слизистой оболочки носа – давно известное средство от насморка. Промывание накопленного секрета в ноздрях снижает вероятность того, что вирус будет размножаться, вызывая местное воспаление. Кроме того, морская вода увлажняет слизистую носа, уменьшает отек, разжижает и помогает очистить густую слизь, мешающую дыханию.
Промывание слизистой оболочки носа начинают, если заболевание проявляется заложенностью, выделениями или перфорацией носоглотки. Это особенно рекомендуется для детей младшего возраста, которые подвержены более высокому риску осложнений вирусного ринита (острые инфекции уха, тонзиллит, бронхит), чем взрослые из-за более слабой иммунной системы или просто из-за неспособности высморкаться.
Следует отметить, что гипертонический раствор, в отличие от изотонического, не только промывает слизистую носа, но и действует аналогично местному деконгестанту. Из-за различий в осмотическом давлении гипертонический раствор улучшает дыхательную функцию носа, сужая слизистую оболочку носа. Поэтому в начальной фазе лечение острого вирусного ринита обычно рекомендуется начинать с гипертонического раствора.
Причины бронхита у детей
Как и у взрослых людей, бронхит у детей развивается преимущественно из-за вирусной инфекции. Летом ребенок набирается сил, а осенью, зимой и весной болеет очень часто. Это привычная картина, особенно если ребенок ходит в детский сад или образовательное учреждение. Организм ребенка атакуют следующие вирусы:
- грипп типа А, B, С и парагрипп;
- адено- и риновирусы;
- короновирус
- респираторно-синцитиальный вирус
- метапневмовирус
Гораздо реже, чем вирусы, но гораздо чаще, чем у взрослых, причиной бронхита у маленьких детей становятся бактериальные инфекции:
- возбудитель коклюша (бордетелла);
- хламидии;
- микоплазма;
- стафилококки;
- пневмококки;
- стрептококки.
Методы диагностики лямблиоза
Лямблиоз не имеет специфических симптомов, а проявления его разнообразны. Поэтому типична ситуация, когда человек лечится у разных специалистов по поводу разных симптомов, а лямблиоз при этом остаётся не выявленным.
Обязательно следует сдать анализы на лямблии в следующих случаях:
- при склонности к кишечным заболеваниям, а также при хроническом их течении;
- при эозинофилии (присутствии в крови повышенного количества эозинофилов);
- при аллергических проявлениях;
- в случае кишечного расстройства, полученного при выезде за рубеж, особенно в южные и экзотические страны;
- в случае невротических симптомов, особенно на фоне кишечных расстройств.
Лямблиоз устанавливается на основании лабораторных исследований. Для диагностики лямблиоза обычно используются:
Микроскопическое исследование
Исследуется кал – на наличие цист лямблий, и содержимое кишечника – на наличие вегетативных форм.
Серологический анализ крови
С помощью серологического анализа устанавливается присутствие в крови антител к лямблиям.
Исследование кала
Иммунологический анализ позволяет обнаружить в кале специфический антиген лямблий.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Плевроцентез или торакоцентез
В ходе этих процедур происходит механическое удаление жидкости. Обезболивание производится местной анестезией.
Обычно врач старается перед центезом стабилизировать состояние сердечно-сосудистой и дыхательной систем с помощью симптоматической терапии.
Пациент находится в положении сидя, слегка наклонившись вперед, руки кладет на специальный стол или заводит за голову.
Жидкость откачивается (аспирация жидкости из плевры), вставляются катетеры, через которые еще некоторое время выделяется экссудат. Откачивание жидкости из легких не занимает много времени – около 15 минут.
После этого катетеры изымаются и место прокола опять обрабатывают спиртом. Накладывается стерильная повязка.
Иногда, при необходимости, катетеры оставляют на некоторое время. Проводят контрольную рентгенографию.
Процедура откачивания жидкости должна выполняться исключительно в стерильных условиях. Поэтому откачивание жидкости из легких на дому не проводят.
В зависимости от цели аспирация может быть терапевтической или диагностической.
Процедуру выполняют опытные высококвалифицированные врачи, которые специализируются на лечении различных заболеваний, в том числе и у онкологических больных. После торакоцентеза легкие могут снова расправиться, состояние больного улучшается, возвращается возможность проведения активной терапии по назначению врача.
Наши врачи имеют большой опыт проведения торакоцентеза.
После проведения процедуры у больных восстанавливается дыхательная функция, повышается качество и продолжительность жизни.
Требуется предварительная запись!
Наши врачи высшей квалификационной категории со стажем работы более 20 лет!
и.о. главного врача
Дипломированный врач, и.о. главного врача, председатель лечебной комиссии, реабилитолог
Мокринский Юрий Александрович
Врач специалист
Дипломированный врач, специалист по лечению заболеваний органов дыхания и сердечно-сосудистой системы.
Валл Татьяна Евгеньевна
Врач специалист
Врач-специалист, реабилитолог, функциональный диагност, терапевт, кардиолог, пульмонолог, член научного совета.
Телефон: 8 (495) 648-62-44
Виды
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов
Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Симптомы и признаки бронхита
Бронхит чаще всего проявляется на фоне острого респираторного заболевания. Сами вирусы предпочитают верхние дыхательные пути, однако до бронхов инфекция доходит практически всегда4.
Перед тем, как ребенок начнет кашлять, а врач поставит диагноз бронхит, проявляются симптомы свойственные острым респираторным заболеваниям. Могут проявить себя следующие симптомы и признаки бронхита у детей:
- Высокая температура;
- Головная боль, беспокойство;
- Слабость, снижение активности, боль в мышцах, постоянная усталость
- Насморк, проявляющий себя в виде заложенности носа, слизистых выделений;
- Боль в горле, першение, осиплость;
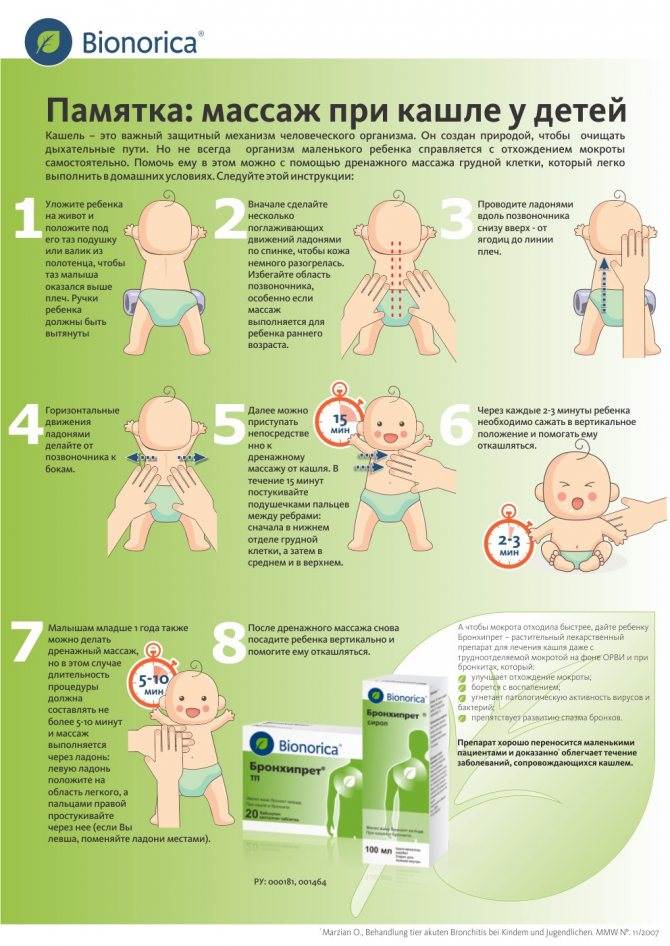
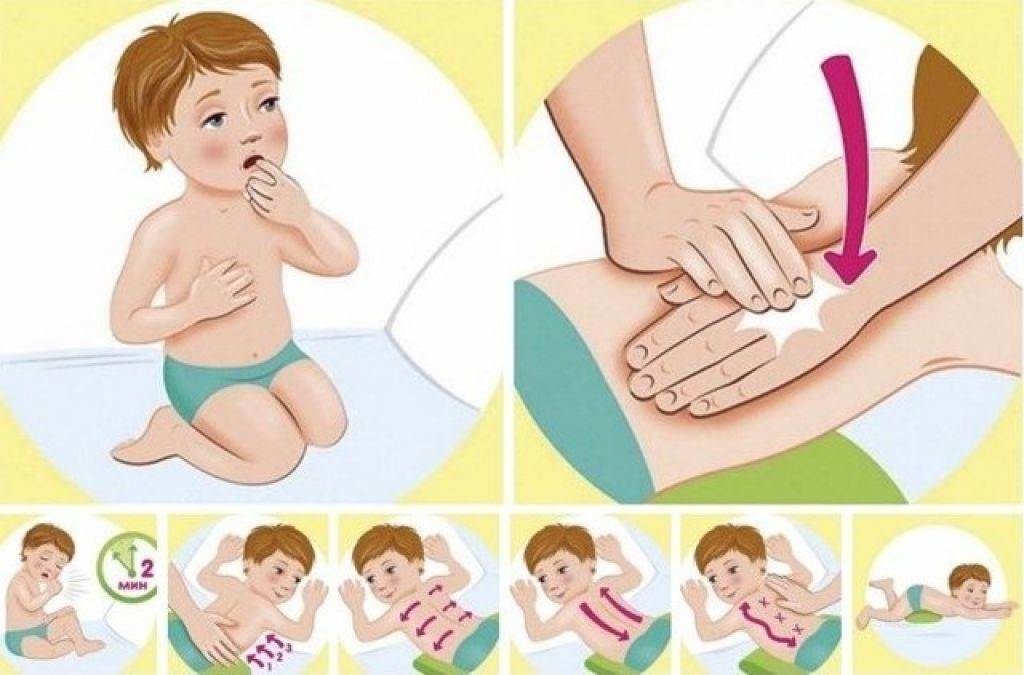
- Самый характерный симптом – кашель и одышка. Сначала сухой, затем продуктивный с мокротой.
Кашель выделен неспроста, именно он является основным симптомом, после выявления которого строится план лечения. Кашель может возникнуть даже после полного отступления ОРВИ. Это часто наблюдается из-за ослабления общего и местного иммунитета, когда развивается бактериальное заражение. Кашель при острой форме бронхита могут называть непроходящим, его длительность указывает на развитие затяжного или хронического заболевания.
Кашель у детей могут вызывать и другие заболевания дыхательной системы – ларингит, трахеит, а в худшем случае – пневмония. Еще чаще вирус поражает сразу несколько участков, развивается трахеобронхит или ларинготрахеит.
Кашель – физиологический рефлекторный процесс, возникающий из-за раздражения слизистой дыхательных путей. При бронхите так организм пытается очистить бронхи, трахею и гортань от результата воспалительного процесса – мокроты4.
Чем лечить аденовирусную инфекцию у детей и профилактические рекомендации
Вылечить инфекцию можно, но не всегда понятно, какие действия или лекарства необходимо применять. После диагностики и определения симптомов аденовирусной инфекции у детей, вероятней всего, будет назначено лечение в домашних условиях. Госпитализация возможна, но только в самых серьезных случаях тяжелой формы заболевания.
Чудо лекарства, которое моментально избавит организм от аденовируса не существует, используется симптоматическое лечение и общие терапевтические мероприятия.
Рекомендации по лечению аденовирусной инфекции у детей, включают в себя5:
- Обильное питье;
- Соблюдение постельного или полупостельного режима (зависит от тяжести протекания заболевания);
- Лечебную диету с полным исключением раздражающих слизистую оболочку ротоглотки продуктов, включая острые, жареные и пряные блюда;
- Поддержание комфортной температуры и влажности воздуха;
- Проветривание помещения, где находится ребенок;
- Соблюдение всех гигиенических норм.
Лекарства для симптоматического лечения доступны в большинстве аптек, но должны выписываться только лечащим врачом-педиатром. К таким лекарствам относят:
- Жаропонижающие средства, применяемые при скачках температуры выше 38,5° С;
- Растворы морской воды или физраствор для промывания носа, при заложенности и выделениях;
- Полоскание горла специальными растворами;
- Витаминные комплексы.
В качестве профилактических мероприятий (до начала заболевания) используют:
- Закаливание;
- Полноценное и здоровое питание, ограничение посещений общественных мест и скопления людей во время обострения заболеваний;
- Обязательно мытье рук, соблюдение всех правил личной гигиены;
- Активность ребенка и физическая нагрузка;
- Поддержание здорового веса ребенка;
- Прогулки на свежем воздухе;
- Проветривание помещений и поддержание высокой влажности, особенно в сезон отопления.
Профилактика важна, но если ребенка поразила аденовирусная инфекция, то от закаливания стоит сразу отказаться, так как возможны неприятные последствия. При развитии бактериального осложнения могут потребоваться антибиотики, но без согласования с врачом их прием крайне нежелателен. Основная проблема лечения заключается в том, что аденовирус уже попал в организм, иммунитет пытается его победить, а в этот момент через входные ворота могут проникнуть другие вирусы и бактерии. На помощь приходят специальные медикаментозные препараты.
Одним из таких препаратов является ИРС – назальный спрей, стимулирующий местный иммунитет и помогающий бороться с причиной заболевания. Защита сводится к активации иммунной системы за счет бактериальных лизатов, включенных в состав препарата6,7.