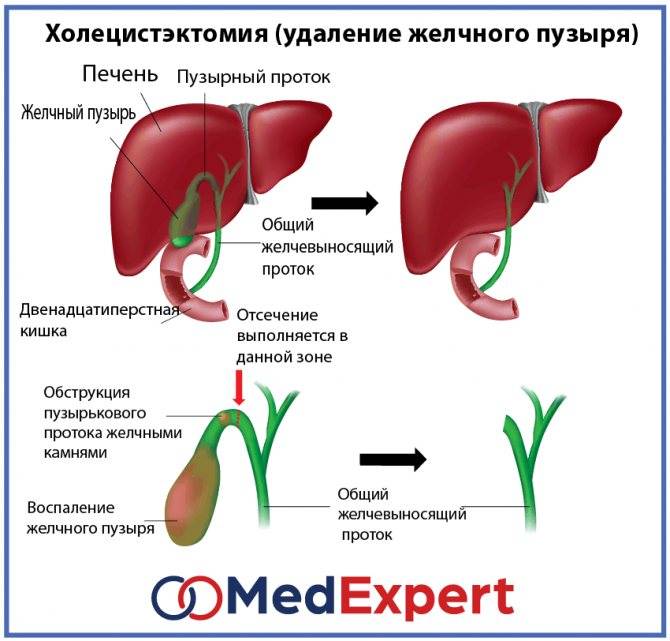
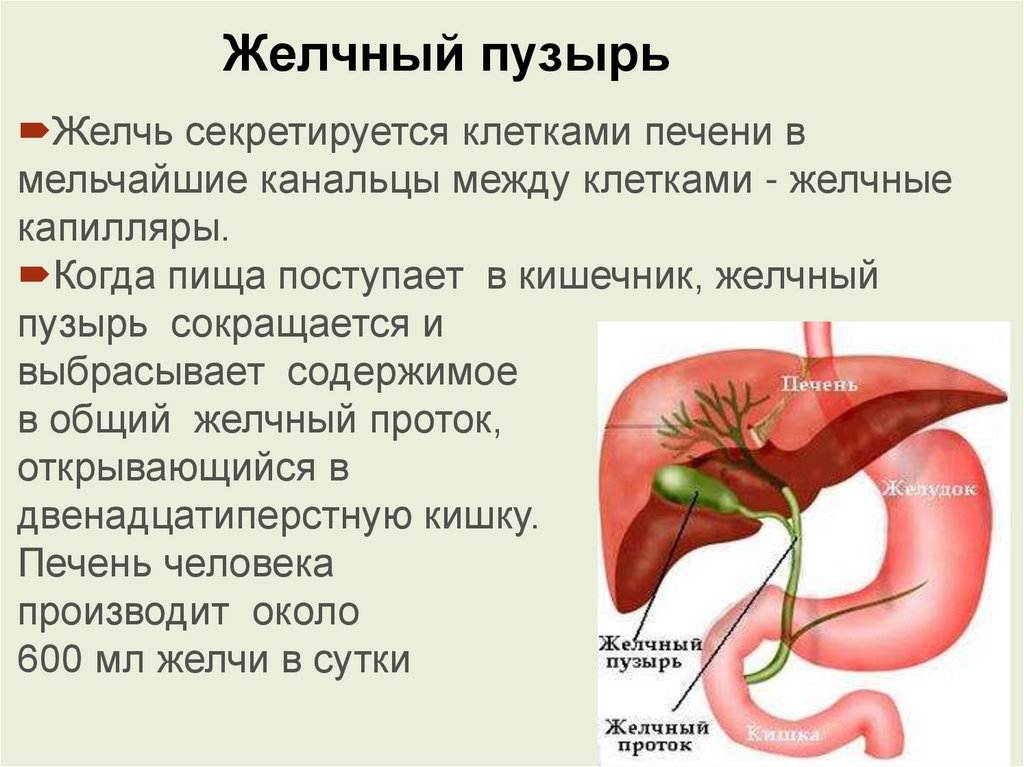
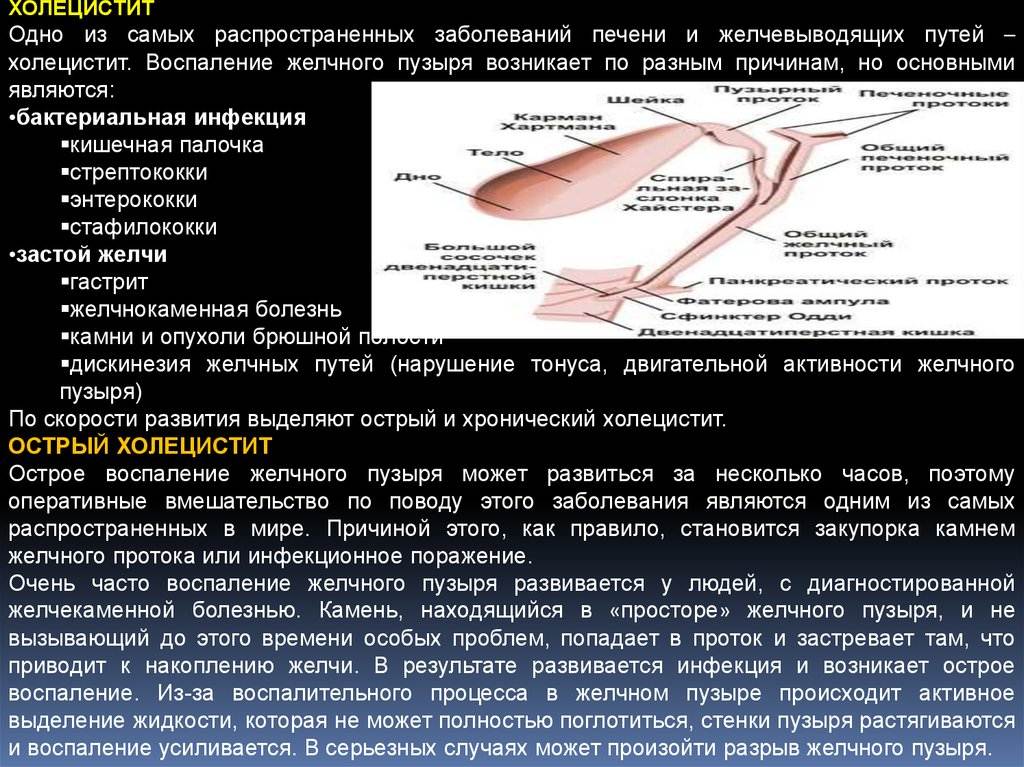
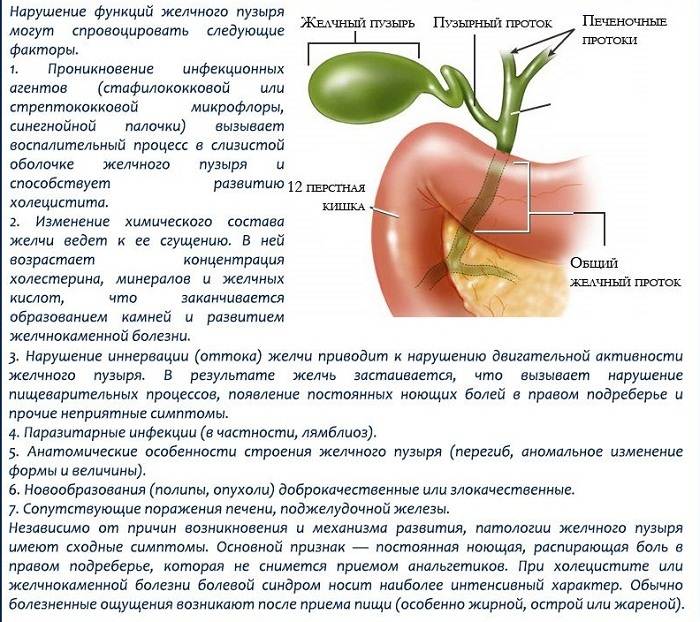
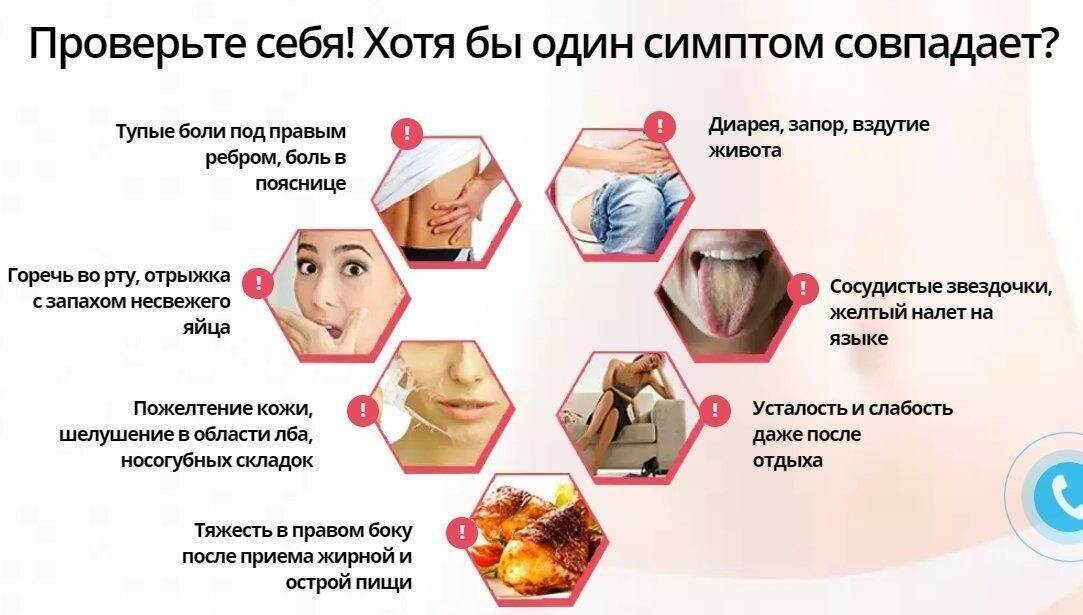
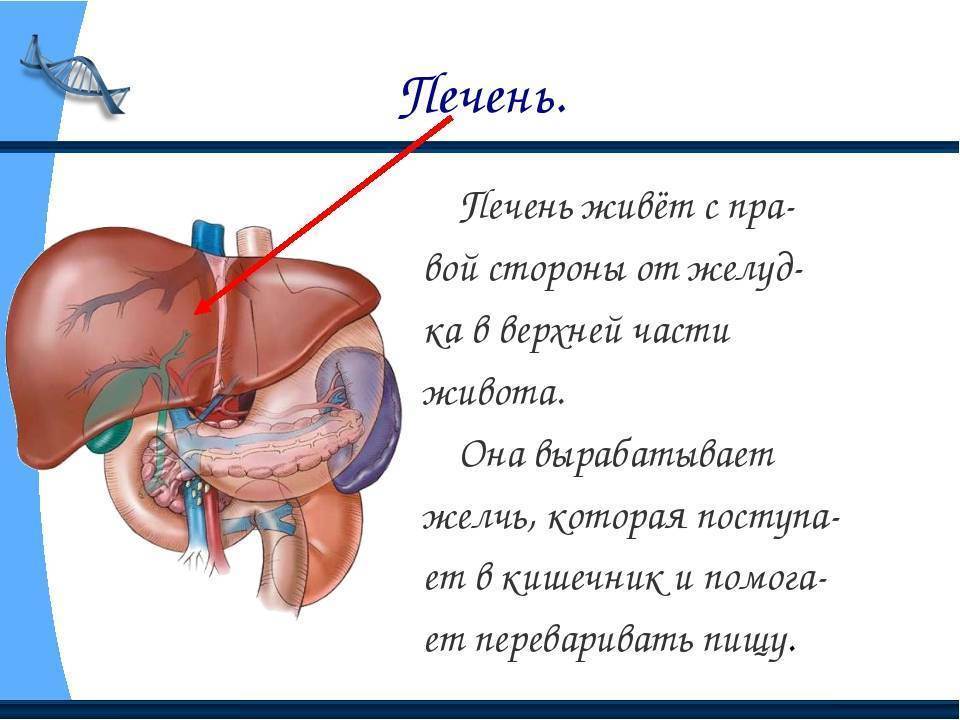
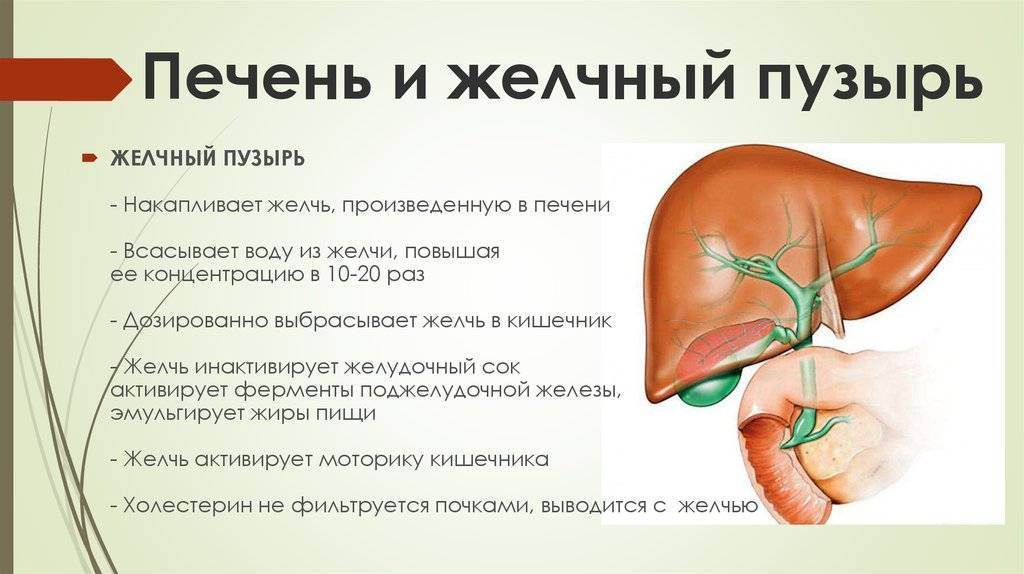
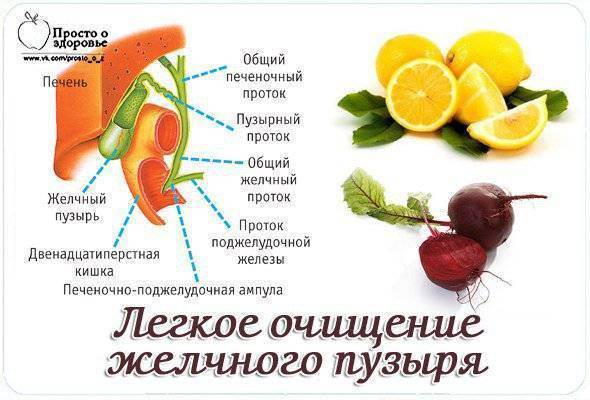
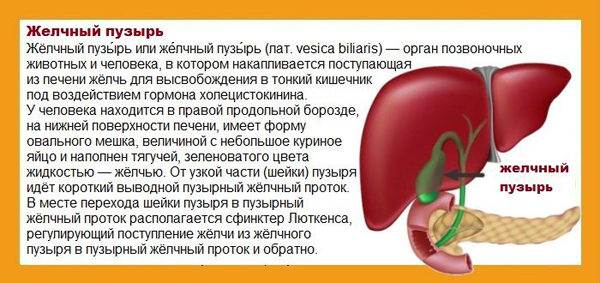
Клинические симптомы
Для гастроэзофагеального рефлюкса характерны типичные симптомы, при возникновении которых не рекомендовано откладывать визит к гастроэнтерологу. К таким симптомам можно отнести:
Регулярно возникающая изжога (чаще 2-х раз в неделю). Усиление изжоги наблюдаются после приема пищи, особенно при наклонах туловища и в положении лёжа.
- Постоянная отрыжка после еды с кислым привкусом.
- Нарушение процесса глотания.
- Тошнота и рвота.
Нередко, гастроэзофагеальная рефлюксная болезнь протекает нетипично, и сопровождается болью за грудиной, дискомфортом и тяжестью в животе после приёма пищи, повышенным слюноотделением (особенно в ночное время суток), охриплостью голоса, неприятным запахом изо рта, сухим кашлем и частыми эпизодами бронхоспазма. Не исключено и бессимптомное течение ГЭРБ, но такой вариант патологии является наиболее опасным для здоровья человека.
Причины развития и предрасполагающие факторы
Гастроэзофагеальный рефлюкс относится к наиболее распространенным патологиям пищеварительной системы, которые потенциально могут провоцировать эрозивно-язвенное поражение слизистой оболочки пищевода и развитие онкологии органа. Для заболевания свойственно хроническое течение, при этом существенно ухудшается качество жизни человека с ГЭРБ, вплоть до частичной утраты трудоспособности. К предрасполагающим факторам развития данного заболевания, можно отнести:
- нарушение моторной функции верхних отделов пищеварительной системы;
- повышенная кислотность желудка и наличие хронического гастрита;
- нарушение процесса эвакуации пища из пищевода в желудок;
- табакокурение и злоупотребление алкоголем;
- постоянное воздействие стрессового фактора;
- беременность;
- ожирение;
- наличие диафрагмальных грыж;
- прием отдельных групп лекарственных медикаментов (нестероидные противовоспалительные средства, бета-адреноблокаторы, блокаторы кальциевых каналов, нитраты, антихолинергические средства).
В 80% случаев, хронический заброс желудочного содержимого в пищевод происходит по причине слабости нижнего пищеводного сфинктера. При нормальном тонусе сфинктера исключена вероятность обратного заброса (рефлюкса) пищевого комка.
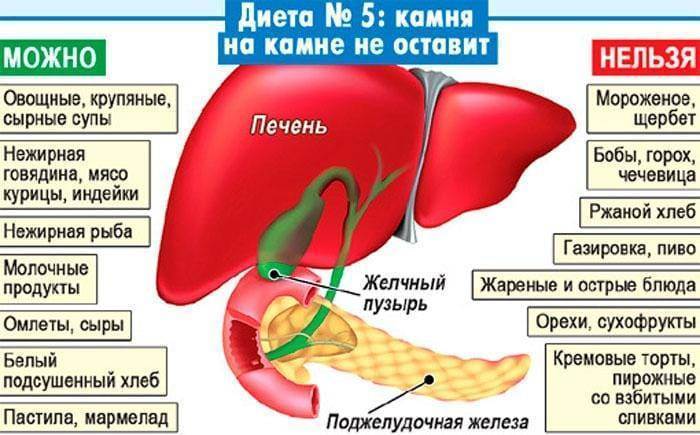
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели. Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету №5, но меню должен подобрать специалист.
Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.
Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт2:
- алкоголь;
- свежий хлеб, выпечка;
- грубые крупы (перловая, пшенная, ячменная);
- бобовые в любом виде;
- жирное мясо;
- колбасы, консерванты;
- жирный бульон;
- субпродукты;
- томатная паста, соусы;
- кислые соки;
- газированные напитки.
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Лечение
Немедикаментозное лечение признаков и симптомов рефлюкс-эзофагита включает комплекс мероприятий по нормализации массы тела, рациональное дробное питание, временный или полный отказ от употребления жареной и жирной пищи, цитрусовых, кофе, специй и приправ, соусов, алкоголя. После приема пищи категорически запрещено выполнять наклоны туловища и находиться в положении лёжа. Медикаментозная терапия данного заболевания, включает прием антацидных препаратов, обволакивающих средств, H2 гистаминовых блокаторов и ингибиторов протонной помпы. При неэффективности консервативной терапии, назначается оперативное вмешательство, цель которого — ушивание нижнего пищеводного сфинктера.
С лечебно-профилактической целью рекомендован прием метапребиотика Стимбифид Плюс, который имеет трёхкомпонентный состав. Эффект метапребиотика обусловлен содержанием фруктополисахаридов, лактата кальция и фруктоолигосахаридов. Эти компоненты по отдельности и в совокупности стимулируют рост собственной кишечной и желудочной микрофлоры человека, нормализуют пищеварения, уменьшают интенсивность воспалительного процесса в пищеводе при ГЭРБ, положительно влияют на кислотность желудка и усиливают защитные свойства ЖКТ. Оценить преимущества метапребиотика по сравнению с пробиотиками и пребиотиками, поможет сравнительная таблица.
Когда необходимо обратиться к врачу
Врач-терапевт расскажет, чем лечить отравление, вызванное приемом антибиотиков. В некоторых случаях может потребоваться комплексная диагностика состояния желудочно-кишечного тракта. Для диагностики врач проведет опрос, осмотр и пальпацию, после чего направит на обследование для выявления возможных сопутствующих причин и заболеваний.
Срочный визит к врачу нужен в следующих случаях:
- нестерпимая боль при опорожнении кишечника;
- примеси крови в стуле;
- высокая температура тела;
- тошнота, рвота;
- диарея трое суток подряд и более;
- обильный водянистый, пенистый, слизистый стул чаще 15 раз в сутки;
- нарушения сознания;
- симптомы обезвоживания или невозможность пополнить запас жидкости: сочетание диареи с неукротимой рвотой.
Не ограничивайтесь симптоматической помощью при диарее, полноценное лечение может назначить только врач. Откладывать визит к специалисту не стоит и в том случае, если перечисленные симптомы не связаны с настоящим или недавним курсом антибиотиков
Особенно важно получить срочную помощь людям старше 60 лет и лицам, страдающим хроническими заболеваниями желудочно-кишечного тракта, мочевыводящей системы, органов малого таза, системными и эндокринными заболеваниями.
Важно помнить, что у всех методов есть определенные ограничения, и только специалист может подсказать, как справиться с проблемой.
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Список литературы
- Машарова А. А., Еремина Е. Ю. Пути профилактики кишечного дисбиоза у больных после антихеликобактерной терапии // Экспериментальная и клиническая гастроэнтерология. — 2009. — №8. — С. 108–111.
- Плоскирева А. А., Голден Л. Б. Антибиотикоассоциированный синдром в клинической практике // Гастроэнтерология. — 2018. — №2. — С. 58–61.
- Яковенко Э. П. Дисбактериоз кишечника // Лечебное дело. — 2004. — №3. — С. 3–8.
- Щербаков П. Л. Применение энтеросорбентов в лечении дисбиоза кишечника // Экспериментальная и клиническая гастроэнтерология. — 2009. — №3. — С. 88–92.
- Косюра С. Д., Ильченко Л. Ю., Пожарицкая Е. И., Мерзликина Н. Н. Антибиотик-ассоциированная диарея // Лечебное дело. — 2015. — №1. — С. 131–134.
Формы ПХЭС
Выделяют следующие варианты ПХЭС:
- спастический вариант
- вариант с недостаточностью СО, хронической билиарной недостаточностью и нарушением пищеварения жиров
- вариант с СИБР, дуоденальной гипертензией, дисфункцией сфинктера Одди (ДСО), застоем желчи в протоках
- вариант с дисфункцией СО, с хронической билиарной недостаточностью, нарушением пищеварения жиров, кишечной гипертензией, спазмом СОп
- то же с дуоденожелудочным рефлюксом, рефлюкс-гастритом.
Факторы, влияющие на формирование ПХЭС, можно разделить на две основные группы:
- Способствующие (дисфункция сфинктера Одди – ДСО).
- Разрешающие:
- синдром избыточного бактериального роста
- дуоденальная гипертензия (повышение давления в 12-перстной кишке)
- хроническая билиарная недостаточность
- кишечная и абдоминальная гипертензия (повышение давления в кишечнике и в брюшной полости)
- дуоденогастральный рефлюкс.
Диагностика постхолицистэктомического синдрома
Сложности в точном определении причин, приведших к развитию ПХЭС, и размытость самого определения синдрома требуют
тщательного обследования пациента. Чтобы правильно выбрать лечение, необходимо четко установить, что привело к
появлению ПХЭС.
Вот почему эффективная диагностика постхолицистэктомического синдрома включает сразу несколько методов:
сбор данных анамнеза – врач внимательно изучает старые медицинские заключения и записи, уделяя пристальное
внимание дооперационной диагностике и протоколу проведенной операции;
клинический осмотр пациента;
лабораторные исследования – клинический и биохимический анализ крови, анализ кала на простейших и яйца глист,
общий анализ мочи;
ультразвуковое исследование;
эндоскопию желчных протоков;
магнитно-резонансная томография или компьютерная томография брюшной полости6.
Вопросы по теме
Можно ли принимать стимбифид постоянно?
Да, можно принимать длительно.
Можно ли применять стимбифид во время кормления грудью?
Формально стимбифид противопоказан и при беременности, и при кормлении грудью. Смотрите инструкцию по применению.
За счет какого компонента, происходит эрадикация бактерии Хеликобактер?
Эрадикация хеликобактериоза происходит за счет не одного компонента, а целой комбинации, данная разработка запатентована и награждена РАН РФ свидетельством об открытии номер 503.
Где купить Стимбифид Плюс?
Здравствуйте!
https://stimbifid.ru/gde-kupit.html
В желудке кислая агрессивная для бактерий среда,выживает только хелиобактер, объясните механизм действия препарата в данном случае для уничтожения хелиобактерии Мне, как биологу, этот вопрос остается открытым.
Здравствуйте, коллега!
Вся информация есть на сайте:
Научный прорыв в лечении гастрита, ассоциированного с Helicobacter Pylori
“Микробиом желудочно-кишечного тракта: от формирования к современному пониманию и принципам воздействия”. Смотрите на сайте Симпозиум Доклад №2.
Спасибо!
Препараты при вздутии живота
Помочь в борьбе со вздутием живота, вызванным недостатком пищеварительных ферментов, могут препараты, содержащие ферменты, сходные с теми, что вырабатывает наш организм.
Что должен «уметь» препарат для улучшения пищеварения?5
- преодолевать желудочный сок без потери эффективности;
- распределяться по пищевому комку;
- быстро попадать в кишечник и активизироваться;
- переваривать жиры, углеводы, белки.
Попадание таблетированных форм ферментов в кишечник затруднено, в отличие от малюсеньких частиц, в виде которых выпускается Креон. Делить, дробить или разжевывать таблетки нельзя, так как это приводит к снижению эффективности действующего вещества.
Как правило, для устранения тяжести после еды и неприятных других симптомов достаточно 1 капсулы Креон 100006. 10000 – это количество единиц липазы, фермента, который отвечает за расщепление жиров. Бояться этой цифры не стоит. Наш организм вырабатывает до 720 000 таких единиц во время каждого приема пищи7. Таким образом, доза Креон является лишь поддержкой собственного пищеварения. Креон не имеет аналогов в группе ферментов, так как ни один другой препарат не выпускается в виде минимикросфер8.
Преимущества Креон:
- дополняет собственное пищеварение;
- капсула быстро растворяется в желудке6;
- не разрушается в желудке (каждая минимикросфера имеет защитную оболочку);
- уникальные минимикросферы равномерно перемешиваются с пищей для ее лучшего переваривания;
- действует в кишечнике уже через 15 минут после попадания в него5.
Узнать подробнее, чем отличается Креон от других препаратов можно здесь.
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах. Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Если у Вас ГЭРБ, , то среди антисекреторных препаратов надо отдать предпочтение рабепразолу или пантопрозолу – более безопасным в плане риска лекарственных взаимодействий
Важно избегать или минимизировать прием нестероидных противоспалительных препаратов. Врачи в период заболевания COVID-19 для профилактики осложнений рекомендуют дополнительно принимать препараты, обладающие защитным действием на слизистую оболочку пищевода и желудка (ребамипид и др)
1.Общие сведения
Современной медицине известно чудовищное, не поддающееся никакому учету количество четко определенных и описанных симптомов, т.е. объективных признаков того или иного заболевания. При этом по мере накопления статистических данных и исследовательских результатов, а также с развитием теоретической парадигмы, быстро и неуклонно сокращается количество симптомов из разряда патогномоничных (этим термином подразумевается однозначный признак, всегда наблюдаемый при данной болезни и не встречающийся ни при каких иных заболеваниях). Тенденции к размыванию информативности диагностических признаков в какой-то степени способствует и патоморфоз (изменение типичной клиники болезней с течением лет и десятилетий), и склонность современного человека к самолечению, которая зачастую «смазывает» или искажает симптоматику.
Существуют симптомы почти универсальные, сопутствующие большинству известных болезней – например, головная боль или «общее недомогание», т.е. снижение субъективного самочувствия. На основании одних лишь этих жалоб невозможно не то что поставить точный диагноз, но даже предположить сферу, к которой он будет относиться (неврология, эндокринология, вирусология и мн.др.). Другие симптомы более четко, – казалось бы, – указывают на наиболее вероятный источник проблем, однако при ближайшем рассмотрении оказывается, что и здесь далеко не всё так просто.
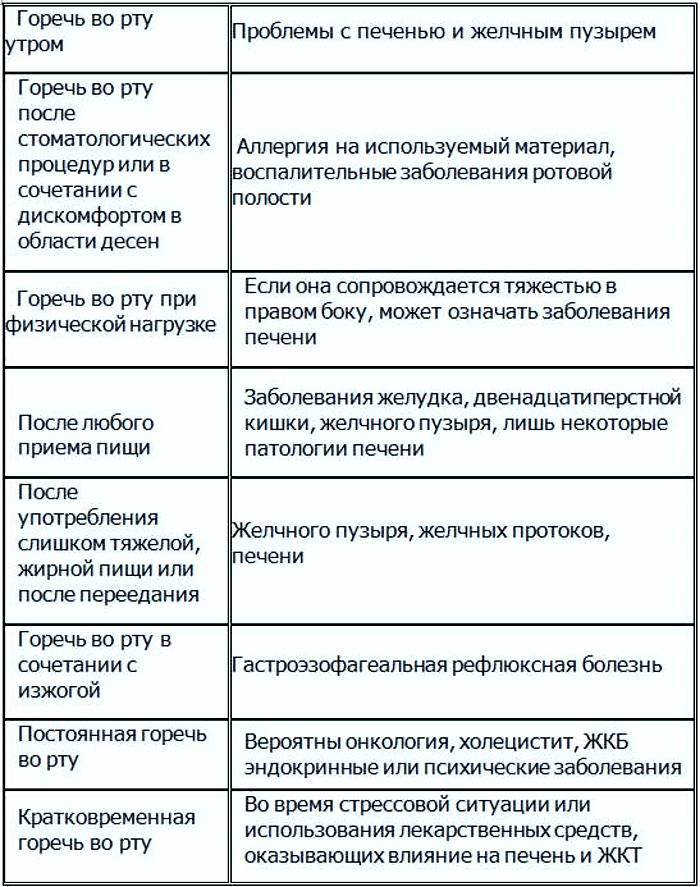
К таким «понятным», но иногда очень обманчивым симптомам относится, в частности, горечь во рту.
Диагностика
Начать диагностику можно с консультации и осмотра у врача. Для этого нужно обратиться к терапевту, гастроэнтерологу гепатологу или стоматологу. Врач проведет опрос и направит пациента на обследование.
Фото: okfoto / freepik.com
Во время консультации врачу нужно подробно описать имеющиеся симптомы, рассказать, как часто и при каких обстоятельствах появляется горечь. Полезной будет информация об образе жизни, режиме питания, имеющихся заболеваниях.
Для диагностики проводят следующие исследования:
- Дуоденальное зондирование. При подозрении на нарушения работы желчевыводящих путей с помощью зонда отбирают порции желчи для бактериологического исследования, а также оценивают скорость вывода желчи в двенадцатиперстную кишку.
- Гастроскопия (ЭГДС, ФГДС) — исследование с помощью гастроскопа. Позволяет осмотреть слизистую органов пищеварения и сделать биопсию (взять образцы тканей для лабораторного исследования).
- УЗИ печени, желчного пузыря и других органов. Проводится для оценки размеров и наличия изменений внутренних органов.
- Лабораторные анализы. При подозрении на заболевания пищеварительных органов или желчевыводящих путей назначают анализ кала. Биохимический анализ крови проводят при подозрении на холецистит. Также может выполняться тест на ХГЧ и половые гормоны, серологическое исследование при подозрении на вирусный гепатит.
Вопросы по теме
Можно ли принимать стимбифид постоянно?
Да, можно принимать длительно.
Можно ли применять стимбифид во время кормления грудью?
Формально стимбифид противопоказан и при беременности, и при кормлении грудью. Смотрите инструкцию по применению.
Можно ли принимать стимбифид во время приема антибиотика, а не после?
Можно и нужно принимать до, во время и после приема антибиотиков. Практически значимых противопоказаний этому нет.
Можно принимать стимбифид плюс вместе с ребагид (ребамипид)?
Здравствуйте!
Можно, здоровья Вам!
Можно ли принимать Симбифид плюс при сахарном диабете
Здравствуйте!
Не только можно, но и нужно!
Компоненты Стимбифида плюс не повышают уровень сахара в крови, но при этом крайне важны больным диабетом, т.к. у них почти в 100% случаев выявляется дисбиоз (дисбактериоз кишечника).
Здоровья Вам!
Часть 2. Самое важное о холекинетиках
Холекинетики также делятся на две группы:
- Собственно, холекинетики, к которым относятся:
- магния сульфат;
- многоатомные спирты (сорбитол, маннитол, ксилит);
- подсолнечное, оливковое масла, эфирные масла;
- травы и растения, содержащие горечь;
- соки брусники, клюквы и др.
- Холеспазмолитики:
- гиосцина бутилбромид;
- папаверин;
- дротаверин.
Показания к применению холекинетиков:
- атония желчного пузыря с застоем желчи;
- дискинезия желчного пузыря;
- хронический холецистит;
- хронический гепатит;
- анацидные и сильные гипоацидные гастриты;
- проведение дуоденального зондирования.
Холеспазмолитики назначают при гиперкинетической форме дискинезии желчевыводящих путей и при желчнокаменной болезни. Их применяют для купирования болевого синдрома умеренной интенсивности, часто сопровождающего патологию желчевыводящих путей .
Такие препараты противопоказаны при острых заболеваниях печени, при обострении гиперацидного гастрита и язвенной болезни желудка и двенадцатиперстной кишки. В таком случае прием холеспазмолитиков только ухудшит ситуацию.
4.Лечение
Столь же нереально описать все конкретные способы лечения, или хотя бы очертить общую методологию устранения горького привкуса во рту. Следует помнить, что это не болезнь, а симптом, и чаще всего не единственный, поэтому дальнейшая терапевтическая стратегия будет определяться результатами обследования. В одних случаях достаточно отказаться от вредных привычек или нормализовать образ жизни, в других может потребоваться длительное и сложное узкоспециализированное лечение, а иногда горечь во рту становится своеобразным «предчувствием» однозначно необходимого хирургического вмешательства.
Характеристики лямблиоза
Лямблиоз относится к группе кишечных инфекций, и развивается при попадании лямблий в просвет тонкой кишки. Это заболевание распространено повсеместно, а в развитых странах заболеваемость лямблиозом составляет от 3 до 5%.В развивающихся странах, распространенность лямблиоза составляет от 10 до 15%. Повышенному риску заболеваемости этой протозойной инфекцией подвержены дети, посещающие дошкольные и школьные учреждения.
Причины развития
По своей природе, лямблии являются простейшими одноклеточными паразитами. Питаются эти микроорганизмы с помощью осмоса. Источником распространения инфекции является больной человек, который выделяет лямблий с испражнениями в окружающую среду. Распространителями лямблиоза, также могут быть животные (морские свинки, кошки, кролики, собаки). Благоприятные условия для распространения инфекции и инфицирования людей создаются районах с низким качеством питьевой воды, при недостаточном уровне навыков личной гигиены среди населения, а также при большой скученности людей.
К предрасполагающим факторам развития лямблиоза, можно отнести:
- физическое истощение;
- детский возраст до 10 лет;
- хронический холецистит и дискинезия желчевыводящих путей;
- врожденные или приобретенные дефекты желчевыводящих путей
- ранее перенесенные операции на желудке
- дефицит белка в рационе.
Попадая в просвет пищеварительного тракта, возбудители лямблиоза мигрируют в сторону двенадцатиперстной кишки, после чего трансформируются в вегетативные формы . Далее, лямблии достигают проксимального отдела тощей кишки и фиксируются к эпителиальным ворсинкам. Этот процесс сопровождается механическим повреждениям клеток кишечного эпителия (энтероцитов) и нарушением процесса всасывания.
Клинические симптомы
С момента проникновения возбудителей лямблиоза во внутреннюю среду организма и до момента появления клинических симптомов проходит от 1 до 3-х недель. К основным симптомам лямблиоза у взрослых можно отнести:
- уменьшение аппетита, ощущение тяжести в желудке;
- тошнота и рвота;
- чередование запоров и диареи;
- водянистый или пенистый стул с вкраплениями жира;
- боль в правом подреберье;
- повышенное газообразование в кишечнике (метеоризм);
- уменьшение массы тела, астенизация.
Острая фаза клинических симптомов поражения тонкой кишки может продолжаться от 5 до 7 дней. После завершения острой фазы, лямблиоз самопроизвольно проходит или переходит в хроническое подострое течение.
От масштабов инвазивного поражения кишечника лямблиями напрямую зависит выраженность интоксикации. Кроме перечисленных симптомов, лямблиоз может сопровождаться увеличением температуры тела до субфебрильных показателей, увеличением регионарных лимфатических узлов, быстрой утомляемостью, бруксизмом и эмоциональной лабильностью. Если данное заболевание развивается в детском возрасте, то оно нередко сопровождается гиперкинезами, снижением артериального давления и обморочными состояниями.
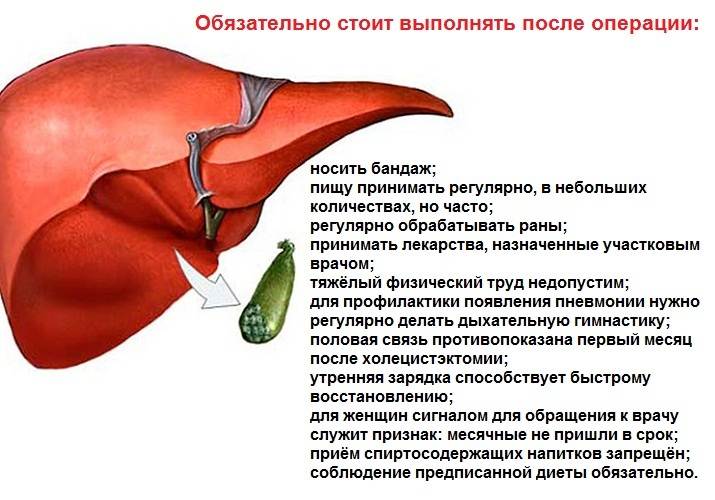
Лечение ПХЭС
После того как диагноз поставлен и расшифрованы механизмы развития заболевания, назначается лечение, общие принципы которого могут быть сведены к следующим этапам.
I. Диетотерапия рассматривается как важный компонент лечения. По срокам выделяют несколько ступеней:
- Диета раннего послеоперационного периода: дробное 6-разовое питание с последним приемом пищи перед сном, ограничение жиров, добавление в рацион продуктов, содержащих клетчатку, овощи и фрукты должны быть термически обработаны.
- Диета периода функциональной адаптации: сохраняется дробность питания с восстановлением имевшихся ограничений.
- Диета периода некомпенсированной билиарной недостаточности и нарушенного пищеварения жиров. Необходимо восстановление жиров в рационе в сочетании с восполнением желчных кислот и ферментов.
II. Фармакотерапия зависит от формы и выраженности ПХЭС и включает в себя различные группы препаратов, снимающих спазмы, регуляторы моторики, противовоспалительные и антибактериальные средства, препараты желчных кислот, ферментные средства.
Терапия должна быть беспрерывной (продолжительность и интенсивность подбираются индивидуально).
III. В случаях неэффективности проведения комплексного лечения решается вопрос о проведении хирургических вмешательств — папиллосфинктеротомия.
Часть 1. Самое важное о холеретиках
Холеретики по классификации делятся на две группы: увеличивающие секрецию желчи и образование желчных кислот, а также увеличивающие секрецию желчи за счет водного компонента.
Первая группа — это препараты, в составе которых есть желчные кислоты. К таким холеретикам, помимо лиофилизированной желчи животных, относятся экстракты тканей печени, тканей поджелудочной железы и слизистых оболочек тонкого кишечника крупного рогатого скота, уголь активированный и экстракты лекарственных растений.
На заметку: холеретики с синтетическими желчными кислотами увеличивают объем вырабатываемой желчи, а препараты, содержащие желчь животных, — и стимулируют желчеобразование, и напрямую выполняют заместительную функцию .
Синтетические препараты, кроме желчегонного, оказывают еще и спазмолитическое, гиполипидемическое, антибактериальное, противовоспалительное действие, а также подавляют процессы гниения и брожения в кишечнике.
Холеретики растительного происхождения, к которым относятся кукурузные рыльца, пижма обыкновенная, почки берёзы, трава ландыша дальневосточного, корень куркумы, трава душицы, цветки бессмертника песчаного и др., повышают функциональную способность печени, уменьшают вязкость желчи, увеличивают секрецию желчи, увеличивают содержание в желчи холатов.
Наряду с усилением секреции желчи, большинство растительных холеретиков повышают тонус желчного пузыря и одновременно расслабляют гладкую мускулатуру желчных путей и сфинктеров Одди и Люткенса. Таким образом облегчается отток желчи.
Фитопрепараты, обладающие желчегонным действием, оказывают также существенное влияние на другие функции организма — нормализуют и стимулируют секрецию желез желудка, поджелудочной железы, повышают ферментативную активность желудочного сока, усиливают перистальтику кишечника при его атонии.
Вторая группа — средства, увеличивающие секрецию желчи за счет водного компонента (минеральные воды).
Минеральные воды делают желчь менее вязкой. Минеральные соли способствуют повышению коллоидной устойчивости желчи; а это, в свою очередь, указывает на сохранение холестерина в растворенном состоянии и профилактирует развитие желчнокаменной болезни .
Показания к применению холеретиков: хронический холецистит и холангит, лечение дискинезии желчевыводящих путей и запоров. При необходимости холеретики комбинируют с антибиотиками, анальгетиками и спазмолитиками, а также со слабительными средствами . Первостольник должен помнить, что холеретики противопоказаны при острых формах холецистита, панкреатита, холангита, гепатите, язвенной болезни желудка и двенадцатиперстной кишки. Их прием на фоне перечисленных заболеваний может спровоцировать ухудшение самочувствия и необходимость хирургического вмешательства.
Диагностика и лечение
Несмотря на то, что оба заболевания относятся к патологиям пищеварительной системы, их диагностика и лечение имеют принципиальные различия. Наиболее информативным методом диагностики гастрита, является эзофагогастродуоденоскопия, позволяющая выявить минимальные изменения в слизистой оболочке желудка. Дополнительно используется pH-метрия желудочного сока, анализ жалоб пациента и общий клинический анализ крови, позволяющий обнаружить скрытое воспаление. Для диагностики хронического панкреатита используются такие методы обследования:
- ультразвуковое обследование поджелудочной железы;
- биохимический анализ крови на уровень альфа-амилазы и липазы;
- иммуноферментный анализ каловых масс на панкреатическую эластазу-1;
- магнитно-резонансная томография поджелудочной железы;
- ретроградная холангиопанкреатография.
Для лечения гастрита используются препараты, нормализующие кислотообразующую функцию желудка, антациды, H2 гистаминовые блокаторы, обволакивающие средства, ингибиторы протонной помпы. Диета при гастрите и панкреатите не может быть одинаковой. Если гастрит протекает с повышенной кислотностью, то назначается лечебная диета — стол № 1 по Певзнеру. Для лечения поджелудочной железы при хроническом панкреатите назначаются обезболивающие препараты, капельное введение растворов электролитов, ингибиторы H2 гистаминовых рецепторов, ферментативные средства, антибиотики. Питание при панкреатите должно быть максимально щадящим. Назначается стол № 5 по Певзнеру. Острая форма панкреатита не лечится в амбулаторных условиях. Таким пациентам необходима экстренная госпитализация.
Клинически доказанным эффектом в поддержании здоровья всей пищеварительной системы, обладает метапребиотик Стимбифид Плюс. Комбинированное средство нормализует баланс желудочной и кишечной микрофлоры, ускоряет процесс естественного восстановления слизистой оболочки и благоприятно влияет на все звенья пищеварения. Стимбифид Плюс содержит только натуральные компоненты, на 100% безопасные для организма.
16.06.2021
19955
9
/ Доктор Стимбифид
Истории болезни
История №1
Пациентка Ш., 56 лет, обратилась в Клинику ЭКСПЕРТ с жалобами на тянущие боли в правом после еды, горечь во рту. Из анамнеза известно, что 7 лет назад проведено удаление желчного пузыря по поводу желчнокаменной болезни в плановом порядке. В дальнейшем пациентка соблюдала диету. Жалоб не предъявляла.Последние 3 года диету не соблюдает, прибавила 6 кг. В течение последнего года стала отмечать указанные жалобы, что и послужило поводом для обращения к врачу. При проведении УЗИ органов брюшной полости по месту жительства серьезных нарушений в структуре органов выявлено не было. Врач-гастроэнтеролог Клиники ЭКСПЕРТ назначил комплексное лабораторно-инструментальное обследование, включающее оценку функции желчных протоков и сфинктера Одди (динамическая холедохография).По результатам обследования было установлено вторичное функциональное расстройство сфинктенра Одди (ПХЭС). Назначена диетотерапия и курсовое лечение направленное на восстановление функции желчевыводящей системы в отсутствие желчного пузыря. На фоне проводимой терапии самочувствие улучшилось, пациентка жалоб не предъявляет, продолжает лечение и наблюдение врача-куратора в условиях Клиники ЭКСПЕРТ.
Диагностика
Диагностика токсического гепатита включает в себя инструментальные и лабораторные методы, которые применяются и при выявлении других острых и хронических поражений печени. Во время первой врачебной консультации проводится физикальный осмотр и сбор анамнеза. В большинстве случаев это позволяет получить ориентировочное представление о причинах, спровоцировавших развитие токсического гепатита.
Лабораторные методы диагностики поражений печени:
- биохимический анализ крови – определение уровня прямого, непрямого и общего билирубина, щелочной фосфатазы, АлТ и АсТ и γ-ГТП;
- коагулограмма – назначается для оценки состояния системы гемостаза;
- общие анализы крови и мочи;
- анализы, исключающие наличие других форм гепатитов.
Инструментальные диагностические методики:
- УЗИ органов брюшной полости;
- сцинтиграфия печени;
- МРТ;
- лапароскопическое исследование с прицельной пункционной биопсией печени.
Опасность кишечного коронавируса
Это состояние опасно не только тем, что развивается воспалительная реакция, но и тем, что при рвоте и диареи организм человека теряет большое количество жидкости, в результате чего может возникнуть обезвоживание (дегидратация). Особой опасности подвергаются люди преклонного возраста, имеющие дополнительные хронические заболевания. Для них такое состояние несет угрозу не только здоровью, но и жизни.
Диагностика
По аналогии с респираторной формой коронавируса, диагностика кишечной формы заболевания проводиться с помощью лабораторного ПЦР исследования
Во внимание берется характер жалоб пациента
Лечение
Как и при респираторной форме данного заболевания, чаще назначается симптоматическое комплексное лечение. При выраженных клинических проявлениях назначается курсовой прием интерферонов, которые являются одним из главных звеньев иммунитета. Ключевое значение имеет восстановление водно- солевого баланса. С этой целью назначается обильный питьевой режим, а также препараты, содержащие необходимый набор электролитов. Наиболее популярен препарат Регидрон в форме порошка для приготовления раствора. Препарат используется в качестве регидратационной терапии при диареи, независимо от причины ее развития. Доказательной эффективностью при лечении всех форм Covid-19 обладает селен, который помогает усилить общую сопротивляемость организма.
Обязательным пунктом комплексного лечения является диета. Пациентам назначают щадящий режим, который предусматривает полное исключение из рациона жаренной и жирной пищи, алкоголя, приправ и специй, соусов. С заботой о здоровье кишечника, предпочтение отдается слизистым супам, кашам на воде, отварной рыбе, молочным киселям и другим продуктам, способствующим обволакиванию стенок ЖКТ.
При любой степени выраженности проявлений кишечного коронавируса, важно не откладывать визит к врачу. Независимо от того, имеет заболевание первичную или вторичную природу, это патологическое состояние нарушает баланс кишечной и желудочной микрофлоры, что провоцирует или усугубляет диарею
Восстановлению микрофлоры кишечника способствует прием метапребиотика Стимбифид Плюс. В состав Стимбифид плюс входят 3 активных компонента, эффективно восстанавливающих баланс собственной микрофлоры кишечника человека.
Нормальная микрофлора помогает ускорить процесс выздоровления при кишечной форме коронавирусной инфекции, укрепить защитные силы организма и предупредить развитие обезвоживания организма. Эффективность средства доказана как при лечении кишечной формы коронавируса, так и для профилактики заболевания. Метапребиотик одинаково безопасно использовать в любом возрасте. Полный курс приема метапребиотика Стимбифид Плюс поможет снизить до минимума риск развития осложнений респираторной и кишечной форм коронавирусной инфекции.
09.03.2021
111443
60
/ Доктор Стимбифид
Причины токсического гепатита
Существует несколько причин, вызывающих токсическое поражение печени:
- промышленные яды – фосфорорганические пестициды, инсектициды, трихлорэтилен, металлы и металлоиды, мышьяк, альдегиды, фенолы и пр.;
- растительные алкалоиды – стрихнин, хинин, аконит, кокаин, колхицин, гиосцин и др.;
- токсины ядовитых грибов;
- алкогольные напитки;
- лекарственные гепатотоксины – противосудорожные, противотуберкулезные, психотропные средства, антибиотики, цитостатики и не только.
К факторам риска, увеличивающим вероятность возникновения токсического гепатита, относят:
- неблагоприятную экологическую ситуацию;
- частые стрессы;
- нерациональное питание;
- длительный бесконтрольный прием лекарственных препаратов;
- злоупотребление алкогольными напитками;
- сопутствующие заболевания гепатобилиарной системы (связанные с нарушением вывода желчи из организма).