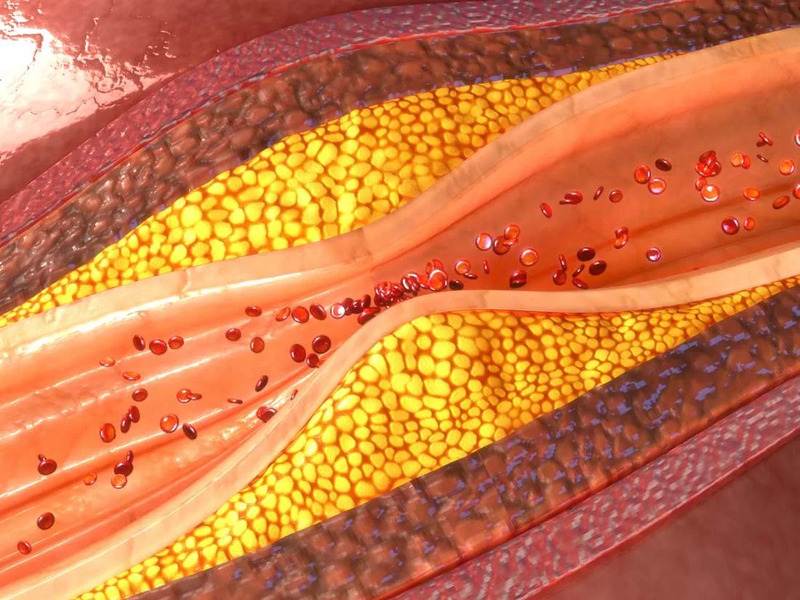
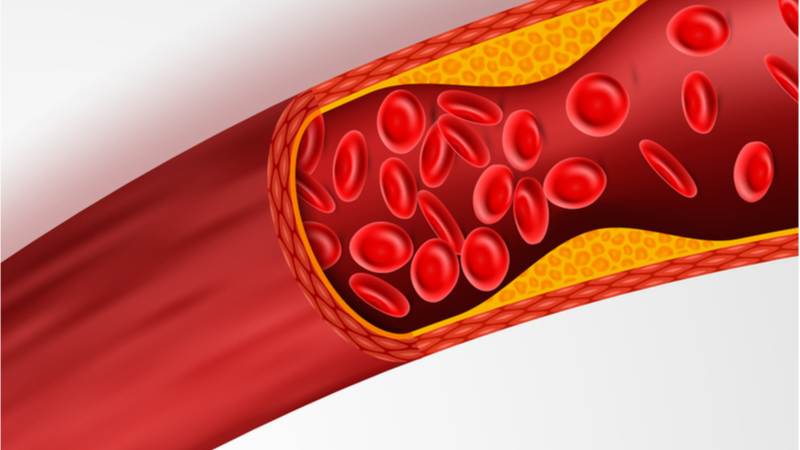
Симптомы атеросклероза сосудов ног
Развитие заболевания происходит постепенно и на первых этапах может себя ничем не выдавать. В дальнейшем у больного появляется болезненность в нижних конечностях, особенно при длительной ходьбе, чувство онемения стоп. На ногах ощущается снижение температуры, видна бледность и синюшность, возникают судороги. С течением времени у человека формируется перемежающаяся хромота и возникают трофические изменения в виде расслаивания ногтей и формирования язв на пальцах и пятках.
- при атеросклерозе больной может ощущать и наблюдать у себя следующее:
- мышечные боли в ногах, на поздних стадиях болят даже стопы, и боль нельзя снять обезболивающими;
- ограничение подвижности пораженной ноги;
- боль по ходу пораженной артерии – сначала при физических нагрузках, потом и в покое;
- перемежающаяся хромота – пройдя какое-то расстояние, человек вынужден встать и дать ногам отдохнуть, а потом он идет дальше до следующего приступа слабости;
- покалывание, онемение в области поражения;
- утолщение ногтей;
- выпадение или замедленный рост волос на ногах;
- побледнение при подъеме ног и резкое покраснение при опускании;
- быстрое замерзание ног;
- язвочки на коже;
- багровый цвет пальцев;
- отсутствие пульсации в пораженной артерии;
- участки потемнения на коже – признаки начала гангрены на запущенных стадиях;
- похолодание кожного покрова ноги;
- снижение массы и объема мышц бедер и голеней.
В начале заболевания, как правило, страдает одна конечность, затем процесс приобретает симметричность – это сигнал к тому, что поражены артерии уже с обеих сторон. При объективном осмотре отмечается отсутствие пульсации в подколенной ямке, на бедре и лодыжке.
Хирургические методики
Операция – это крайняя мера и ее назначают обычно при выраженной ишемии и очень сильных осложнениях. Сейчас проводятся разные виды хирургических вмешательств. Некоторые предполагают дневной стационар, некоторые – длительное нахождение в стационаре под наблюдением. Различаются планы реабилитации пациентов и послеоперационный уход. Наши врачи подробно консультируют пациентов по всем аспектам, касающимся оперативного вмешательства и тщательно следят за их здоровьем в до- и послеоперационном периоде.
Хирургическое лечение атеросклероза нижних конечностей:
- шунтирование – вокруг участка сужения артерии создается дополнительные «обходной» путь для кровотока;
- стентирование – в пораженный сосуд помещают специальную распорку трубчатой формы, которая обеспечивает нужный диаметр артерии;
- баллонная ангиопластика – похожа на стентирование, только в полость сосуда вводится не распорка, а баллон, который расширяет его просвет;
- аутодермопластика – если трофические язвы плохо лечатся консервативно, их оперируют и закрывают собственной кожей больного;
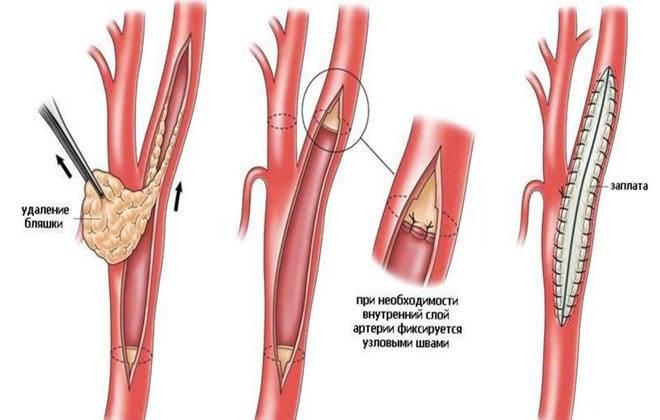
- эндартерэктомия – удаление пораженной части артерии, в которой находится атеросклеротическая бляшка;
- протезирование – замена пораженного сосуда собственной веной пациента, взятой из другого места, либо синтетическим протезом;
- ампутация – назначается в тяжелых случаях при возникновении гангрены, после нее проводится протезирование.
В 75-85% случаев после операции полностью восстанавливается кровообращение в среднем на 5-8 лет.
Показания к операции:
- аневризма, которая может разорваться;
- хроническая ишемия критической стадии;
- гемодинамический значимый стеноз сонной артерии или бляшка, сопровождаемые симптомами ишемии головного мозга;
- декомпенсация кровообращения в ноге при эмболии, травме, тромбозе.
Противопоказания к хирургическому лечению:
- влажная гангрена с сепсисом;
- тяжелые нарушения работы жизненно важных органов – почечная и печеночная недостаточность, нарушение кровообращения в головном мозге, инфаркт миокарда, сердечная недостаточность и др.
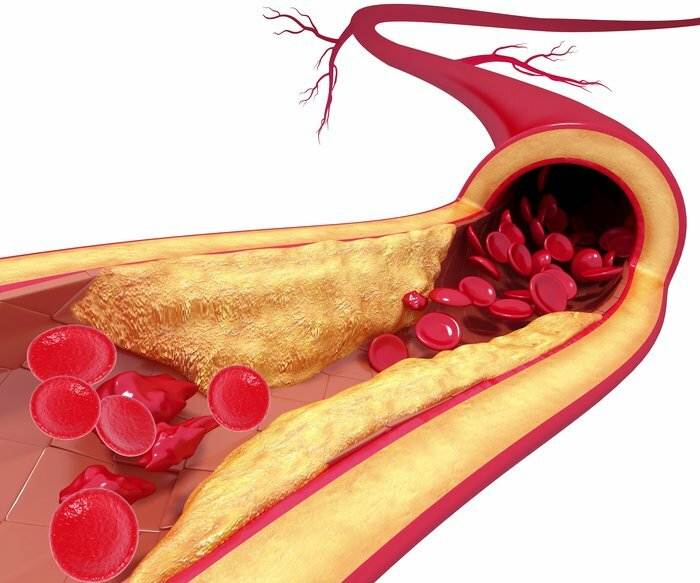
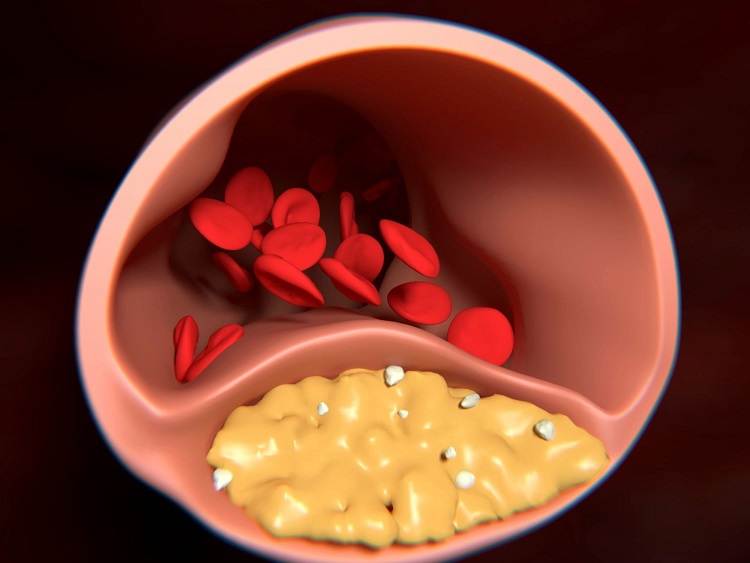
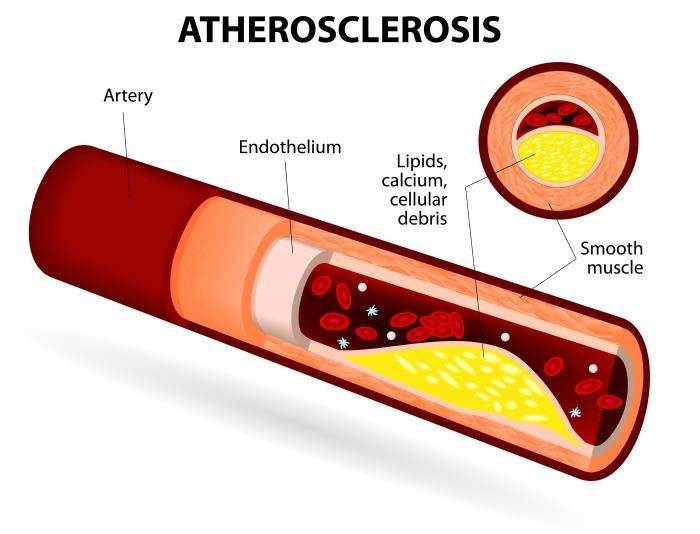
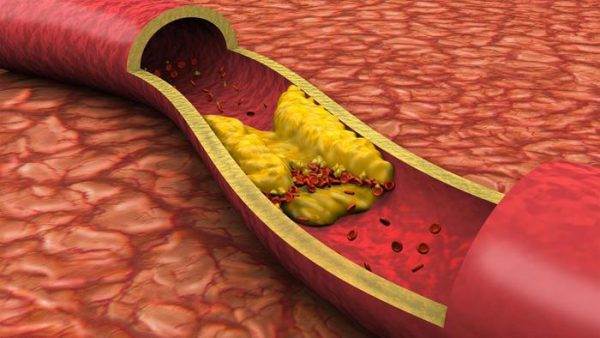
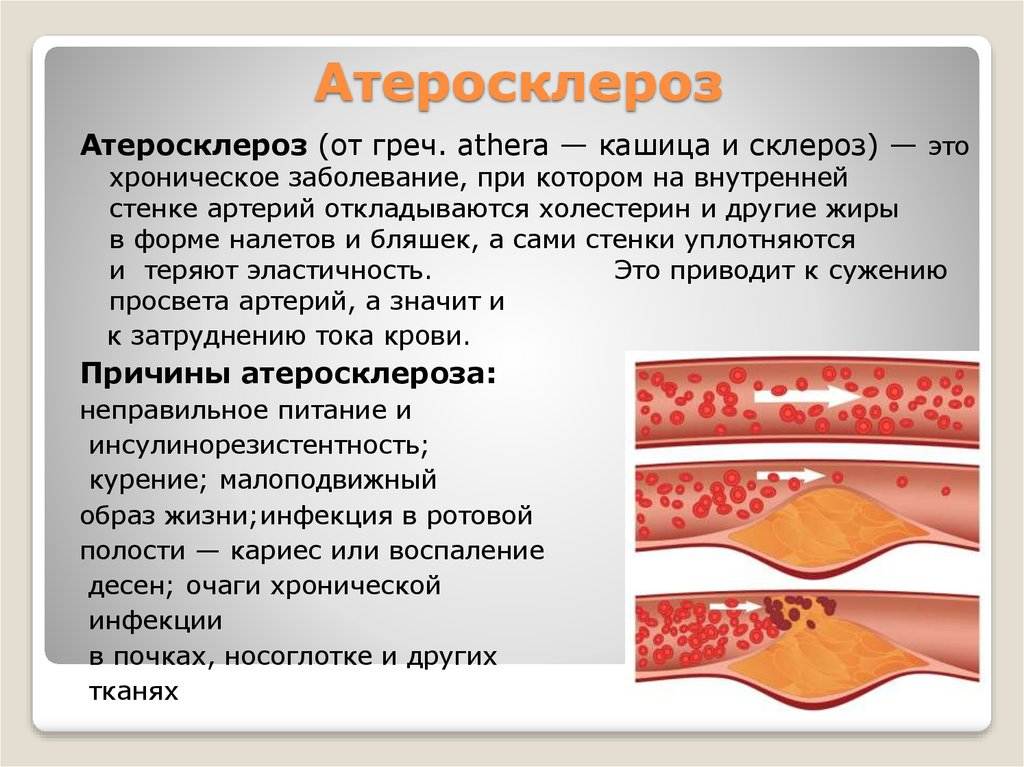
Состав и виды бляшек
Если сосуды у человека мягкие, эластичные, их тонус находится в норме, то формированию атеросклеротических бляшек препятствуют особые вещества. Это пристеночные ферменты, предназначенные для растворения жиров, скапливающихся внутри капилляров. Начало процесса образования патологических бугорков на стенках артерий предполагает сочетания негативных условий.
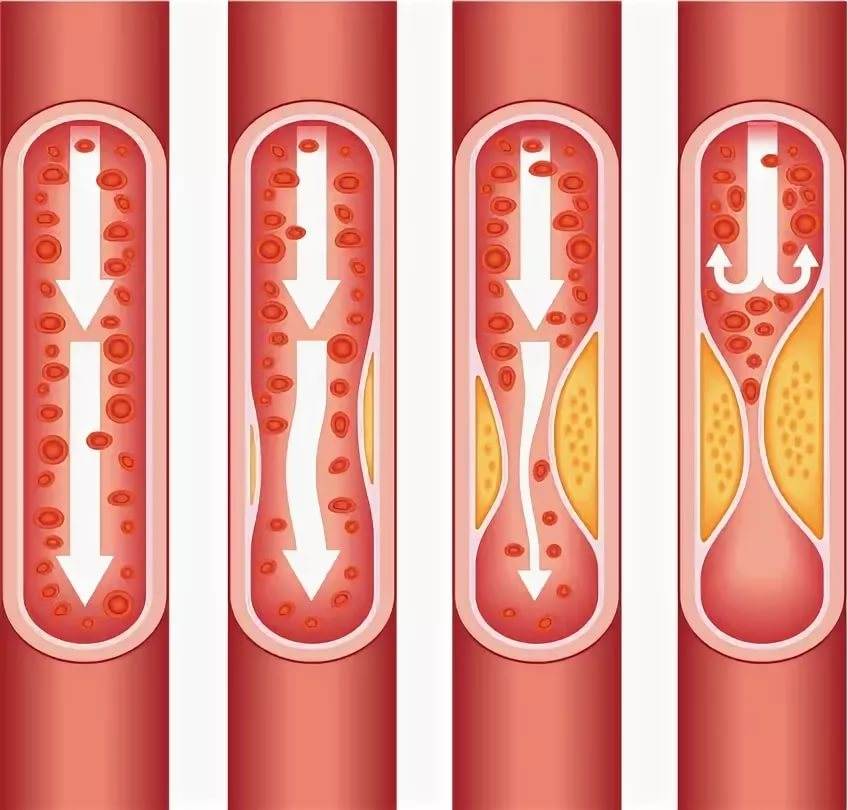
Это могут быть неправильное питание с избытком в рационе жиров животного происхождения, повреждение стенок капилляров, которые утрачивают упругость и становятся рыхлыми. Формирование бляшек в сосудах занимает не один год – сначала отмечается активное отложение холестерина, только потом оно обрастает волокнами соединительной ткани и превращается в выраженный твердый бугорок.
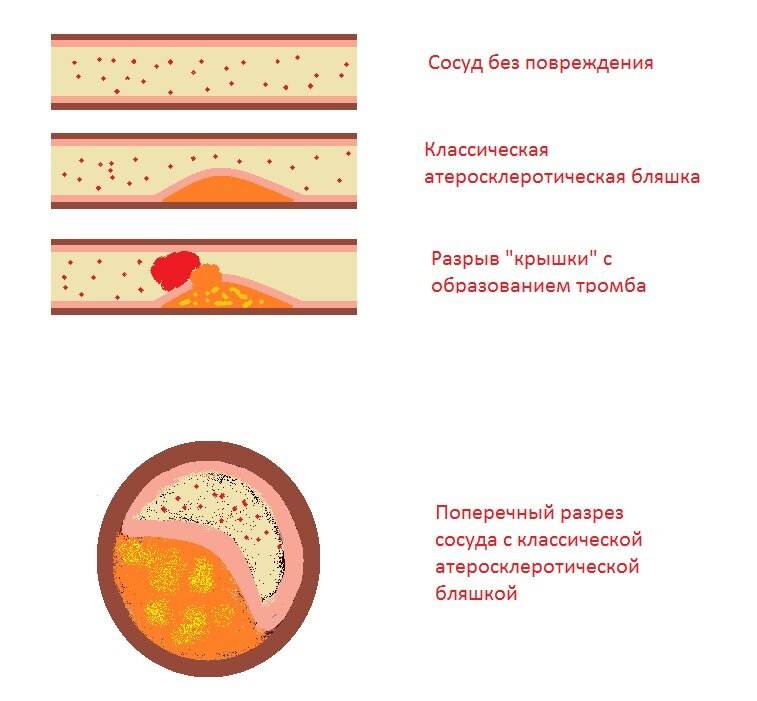
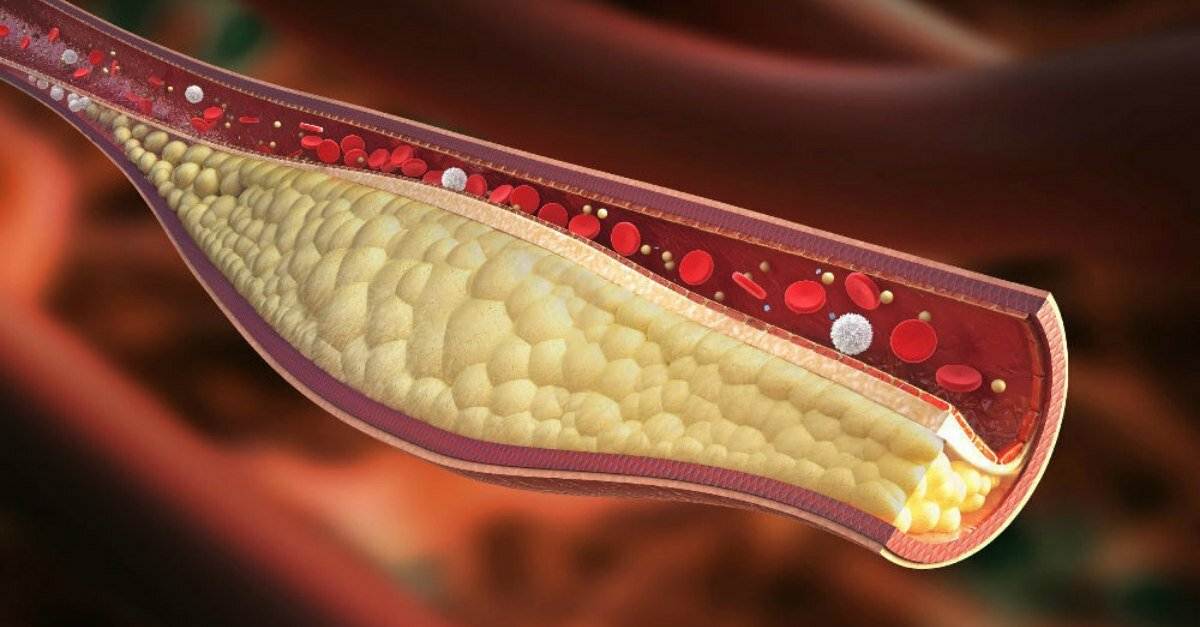
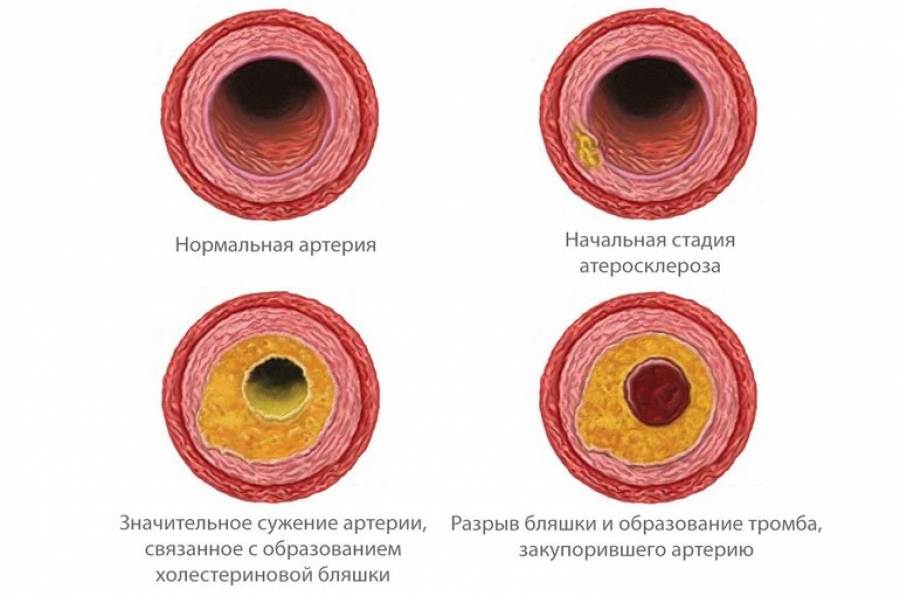
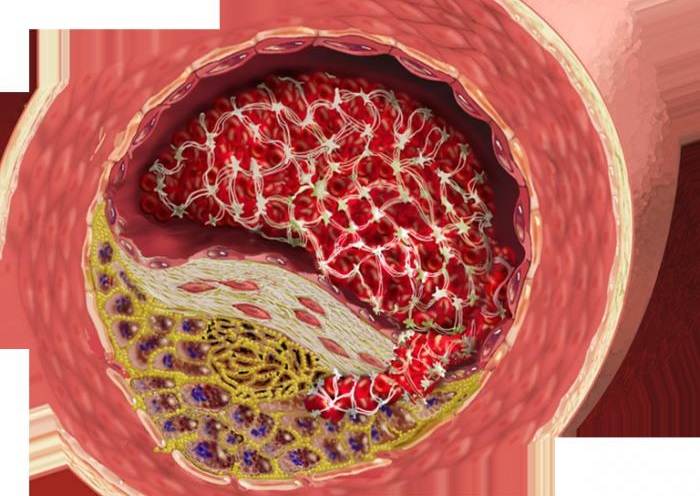
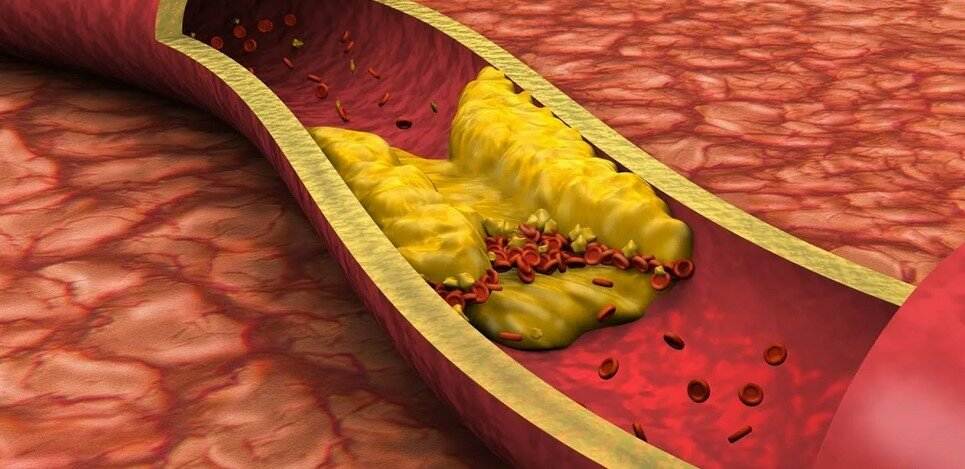
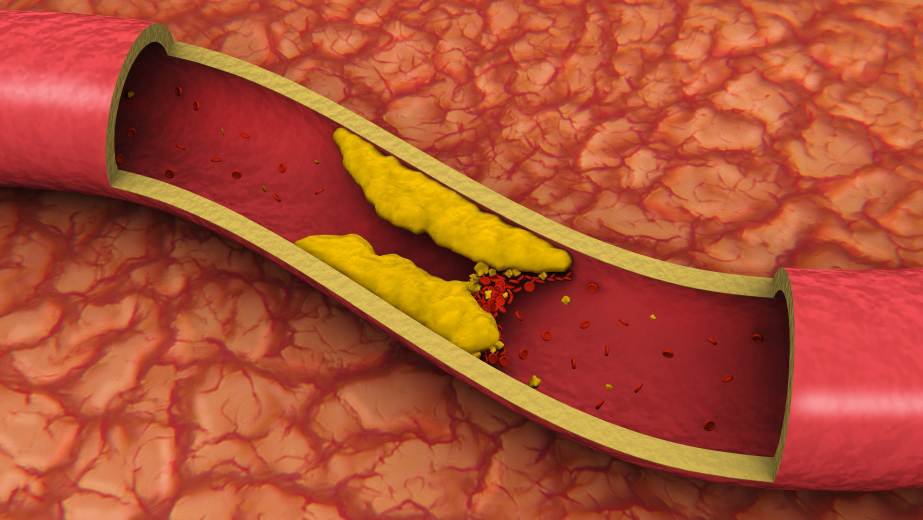
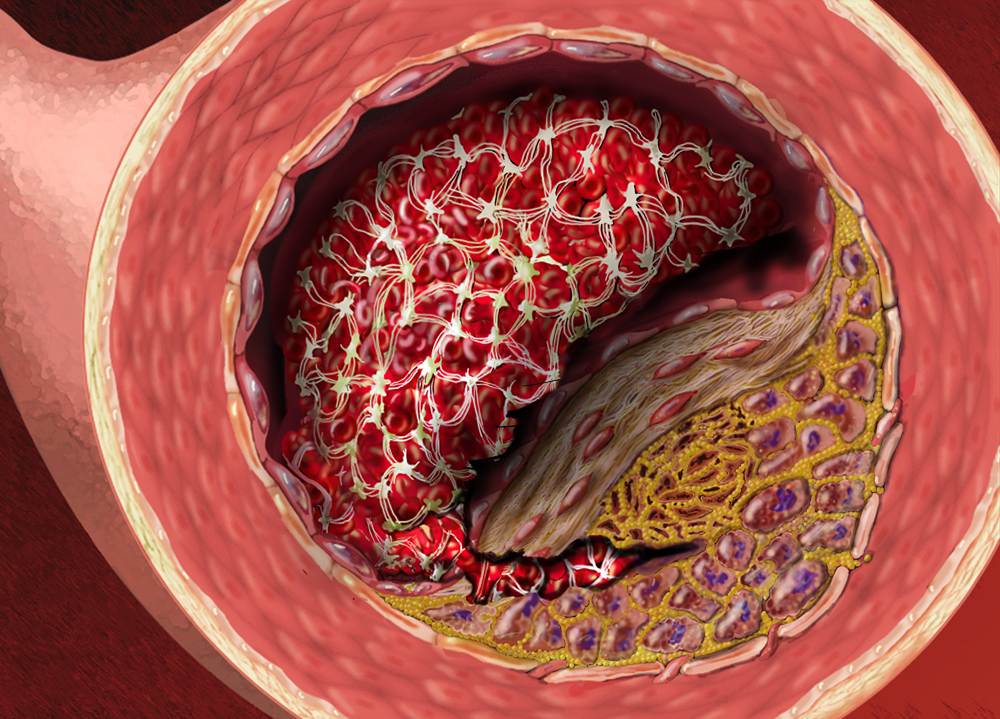
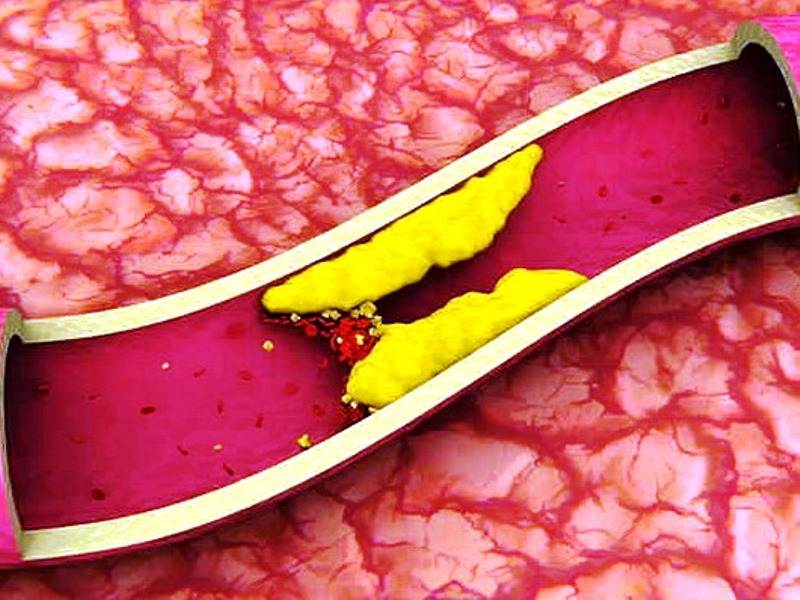
Бляшка – это, по сути, ядро, окруженное оболочкой, состоящее из холестерина и эфиров. А окружение представляет собой смесь жиров и макрофагов, причем жиры постепенно разрушают макрофаги и попадают непосредственно в ядро. Та часть бляшки, которая выступает впросвет сосуда, является фиброзной оболочкой, она состоит из эластина и коллагена. Содержание данных веществ объясняет то, разорвется ли бляшка или останется цельной.
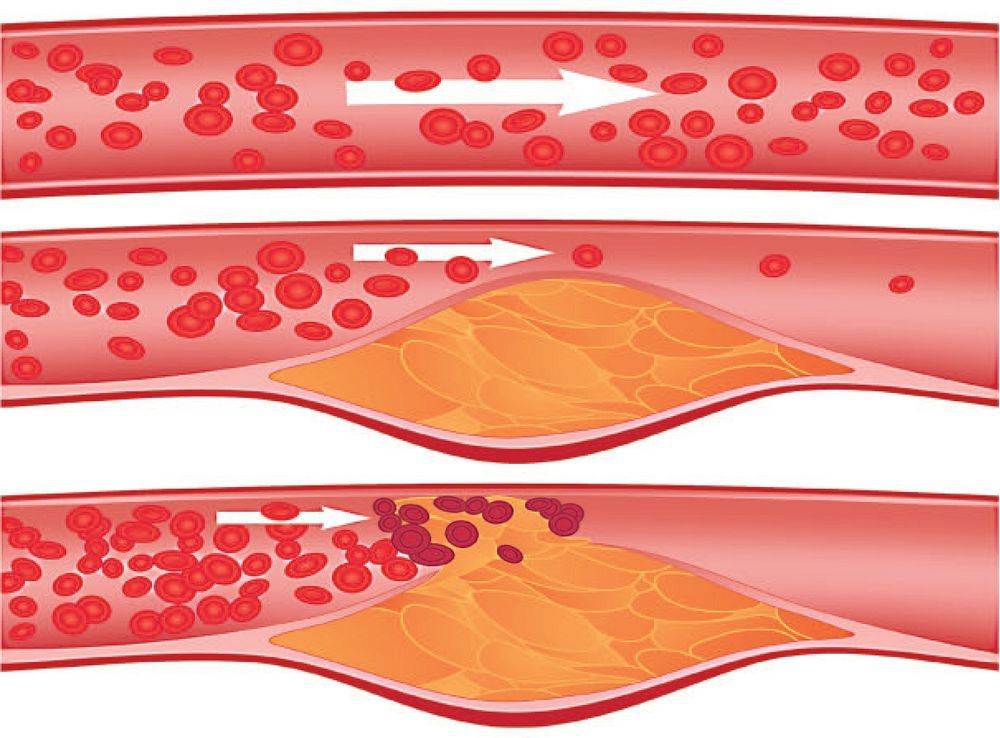
На этапе, когда бляшка только начала формироваться, ее строение полужидкое, поэтому частица нароста может оторваться, продвинуться по внутренности капилляра и полностью его закупорить
В это время образования еще могут рассосаться при адекватном лечении, вот почему специалисты советуют обращать внимание на первичную симптоматику атеросклероза, а не ждать опасных осложнений
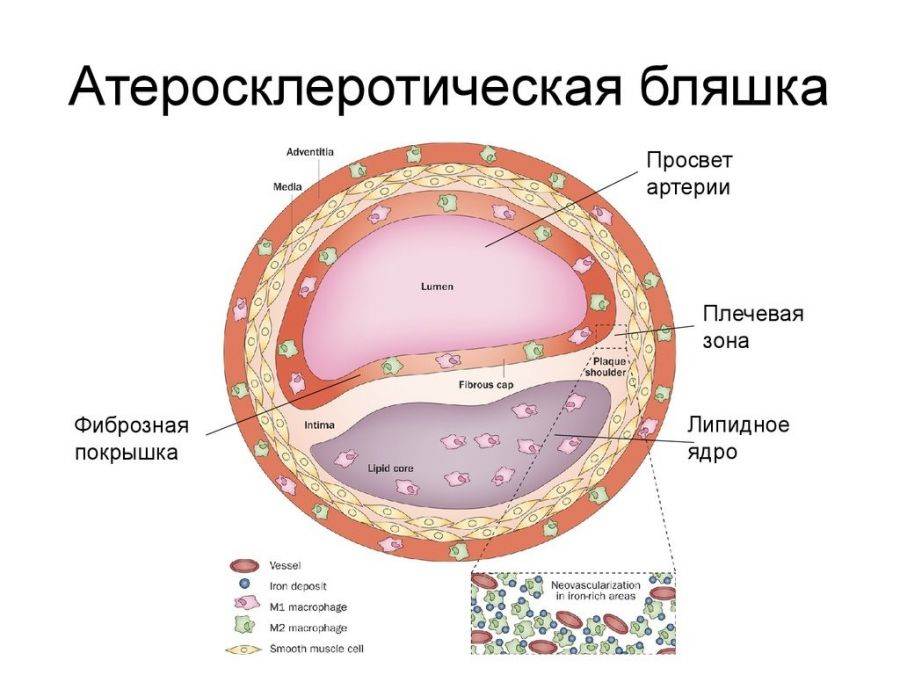
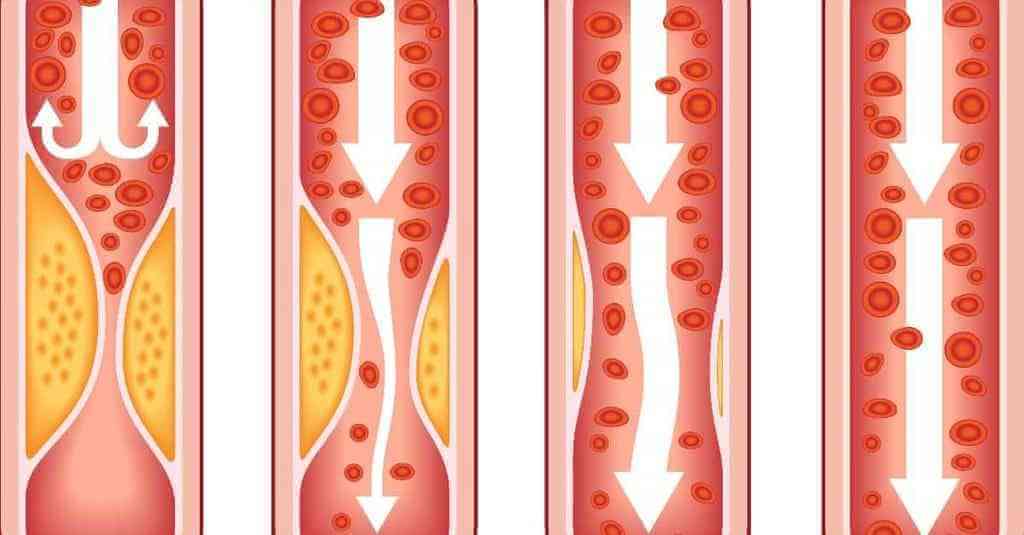
По мере прогрессирования болезни нарост обрастает кальцием, приобретая все более плотную структуру. Медленно растущая кальционированныя бляшка не дает крови полноценно поступать ко внутренним органам и головному мозгу (в зависимости от места локализации), из-за чего возникает дефицит кислорода и питательных веществ в тканях.
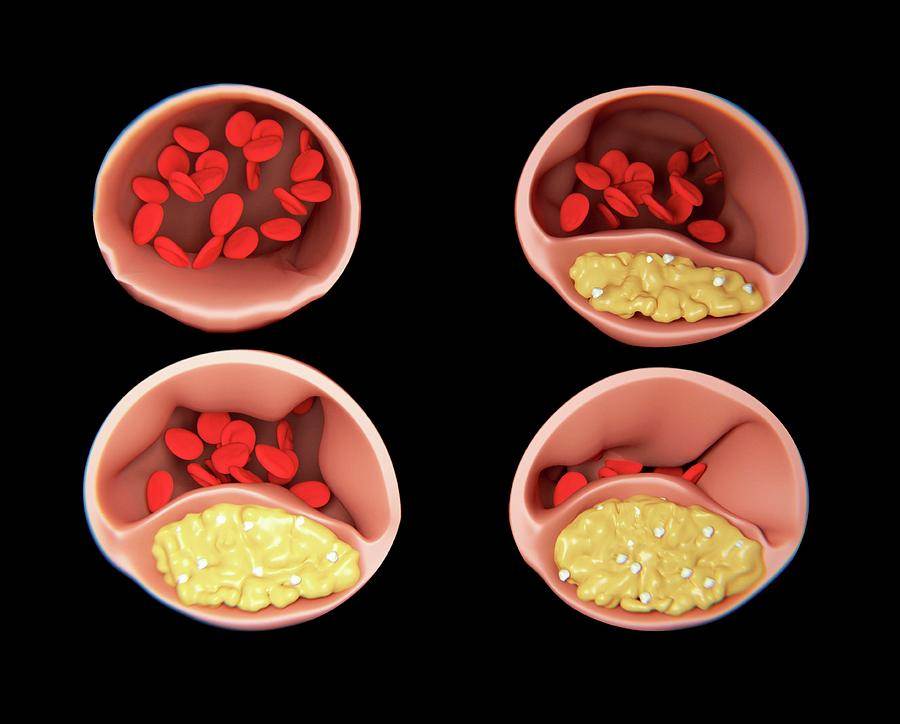
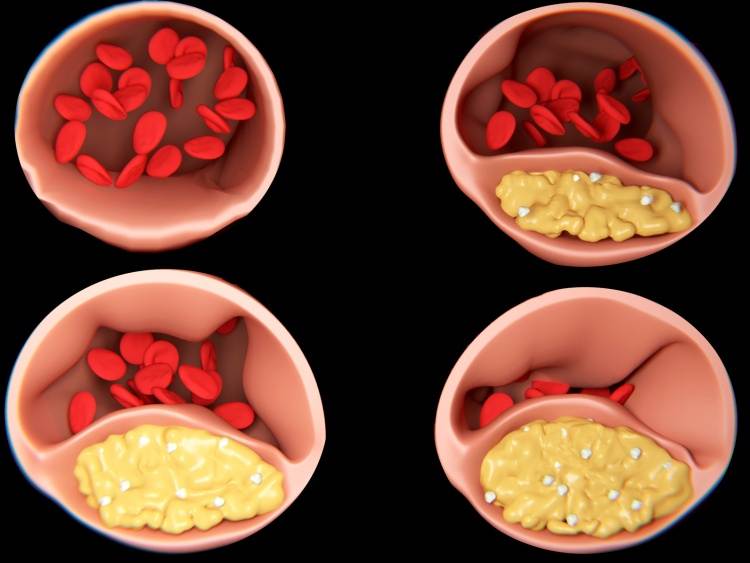
Если объяснить механизм формирования бляшек в сосудах, то процесс представляет собой определенные стадии:
- Отложение липидов на сосудистой стенке.
- Подключение к процессу лейкоцитов, которые способствуют развитию активного воспалительного процесса.
- Проникновение моноцитов в сосудистую стенку с дальнейшим выделением макрофагов, обладающих пористой структурой.
- Начало патологических изменений в состоянии внутреннего артериального слоя.
- Налипание тромбоцитов к той части стенки, где уже начался процесс ее повреждения.
- Выделение защитных медиаторов и рост количества клеток – такова реакция иммунной системы на происходящее.
- Выработка коллагена и эластина, проникновение их частиц во внутренний слой (эндотелий), выстилающий сосуд.
- Затвердение бляшки и увеличение ее в объеме.
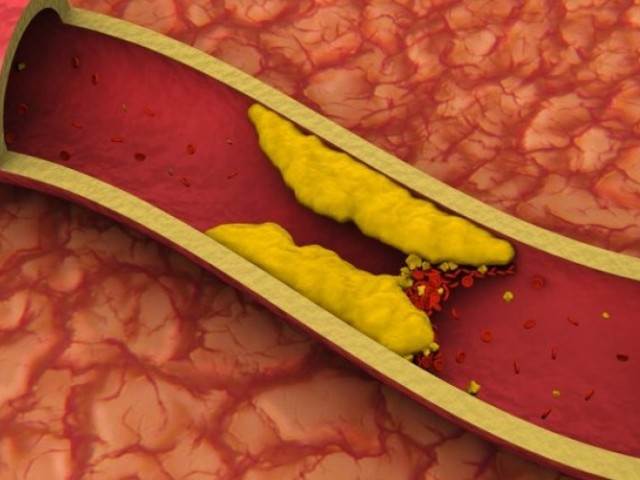
Бляшки подразделяются на стабильные и нестабильные, а типы зависят от объема формирования и его состава. При осложненной форме атеросклероза появляются бляшки гетерогенные. Нестабильные образования содержат в себе большую часть жира, структура их рыхлая, поэтому такие бляшки чаще разрываются на фоне формирования тромбов и полной закупорки артерии.
Стабильные же разрываются гораздо реже, поскольку состоят из волокон коллагена, а значит, имеют более эластичную структуру. Они формируются гораздо дольше, поэтому их проще растворить на начальном этапе заболевания. Наросты, в которых велико отложение кальция, представляют меньшую опасность, нежели с жидкой структурой, они не изъявляются, но растворить их полностью уже невозможно.
Атеросклеротические формирования могут иметь различные проявления:
- никак не проявляться, поскольку увеличиваются в объеме долгие годы, не покидают сосудистых стенок и не мешают нормальному кровотоку;
- медленно прогрессировать, выделяясь вовнутрь просвета артерии вплоть до частичного ее перекрытия;
- спровоцировать разрыв и вызвать свертывание крови изнутри капилляра – если это происходит в аорте или мозговой ткани, неизбежен инфаркт или инсульт.
Гетерогенные бляшки имеют рыхлую структуру, в них множество впадин и бугорков, из-за чего такие формирования часто изъявляются.
Методы лечения
Начинать лечение атеросклероза следует на ранних стадиях. Убрать атеросклеротические бляшки полностью невозможно, но сократить их объем и размягчить структуру можно. При условии соблюдения пациентом врачебных рекомендаций и прохождения всех нужных процедур.
Общие принципы
Для начала следует изменить образ жизни – отказаться от вредных пристрастий, бросить курить и свести к минимуму потребление алкоголя. Закупорка сосудов не исчезнет сама по себе, но для поддержания состояния сосудов необходимо заниматься физкультурой, чащу бывать на свежем воздухе, снизить массу тела.
Без соблюдения диеты борьба с атеросклеротическими бляшками будет безуспешной. Стоит отказаться от пищи, богатой холестерином – это какао, шоколад, жиры животного происхождения, молоко высокой жирности, субпродукты, яйца. И также следует ограничить употребление выпечки, газированных напитков, сахара в чистом виде и соли.
Набор продуктов, разрешенный к поеданию:
- орехи;
- фасоль, бобовые;
- ягоды;
- капуста (брокколи, белокочанная, цветная, морская);
- зелень – укроп, шпинат, петрушка, сельдерей;
- цитрусовые;
- кабачки и баклажаны;
- зеленый чай в неограниченном количестве.
Данные продукты богаты Омега 3 кислотами, йодом и витаминами групп В, С, А. Вот почему их так полезно употреблять. При налаживании поступления аскорбиновой кислоты в организм сосуды восстанавливают тонус и меньше подвергаются изменениям.
Хорошо помогают снять спазм сосудов такие процедуры, как общий массаж, иглоукалывание, лечебная гимнастика. Можно заниматься легкими видами спорта – плаванием, ходьбой, бегом трусцой. На фоне правильного питания, отказа от курения и алкоголя проведение сеансов физиотерапии и спорт помогут значительно улучшить качество жизни больного.
Прием медикаментов
Медикаментозное лечение атеросклероза базируется на приеме препаратов следующих групп:
- статины – Правастатин, Аторвастатин, Симвастатин (нормализуют объем холестерина в крови, контролируя его выработку самим организмом;
- средства, расширяющие капилляры – Пентиллин, Пентоксифиллин;
- препараты, улучшающие кровоснабжение – Цилостазол;
- снижающие уровень холестерина, в дополнение к статинам – фибраты Ципрофибрат, Клофибрат;
- витаминные комплексы – Аевит, Аскорутин, Аскорбиновая кислота;
- производные никотиновой кислоты.
Дозировку, необходимые лекарственные средства, курс приема – все это определяет лечащий врач. Самолечение опасно развитием побочных эффектов и осложнениями, поскольку статины и фибраты могут негативно сказаться на функциях печени при безграмотной терапии.
Оперативное лечение
Операция показана в тяжелых случаях атеросклероза, когда болезнь угрожает здоровью и жизни пациента. Стентирование – операция, наиболее часто проводящаяся при проблемах с сосудами. Под контролем ангиографа в пораженную область тела, прямо в артерию вводят баллон со стентом. С помощью газа стенозированный сосуд расширяется, затем туда устанавливается стент, который будет поддерживать нормальное кровообращение и не даст капилляру вновь сузиться.
Аорто-коронарное шунтирование – позволяет возобновить нарушенный закупоркой кровоток. Создается обходной путь кровоснабжения, избегая полностью перекрытых сосудов. Для шунта берут здоровый капилляр, например, с бедренной области. Если бляшки полностью закупорили просветы артерий на ногах, а конечность уже поражена гангреной, проводят ампутацию некротизированной части.
 Если бляшки уже не рассасываются самостоятельно, даже при изменении образа жизни и соблюдении диеты, врачи могут порекомендовать один из типов хирургического вмешательства
Если бляшки уже не рассасываются самостоятельно, даже при изменении образа жизни и соблюдении диеты, врачи могут порекомендовать один из типов хирургического вмешательства
Что повышает холестерин?
Повышение уровня холестерина может быть связано с различными факторами
Первое, на что стоит обратить внимание, — рацион. Если у человека наблюдается небольшое повышение уровня холестерина врачи обычно рекомендуют ему употреблять меньше пищи с высоким содержанием насыщенных жиров, однако способствовать повышению уровня холестерина могут и некоторые нарушения в работе организма
Например, хроническая почечная недостаточность или снижение функции щитовидной железы. У некоторых людей уровень холестерина может быть повышенным “от природы” и передаваться по наследству. Такая генетическая аномалия называется “семейной гиперхолестеринемией”.
Формируя свой рацион, нужно помнить, что холестерин содержится только в продуктах животного происхождения. Этот аргумент часто приводят в пользу растительного типа питания вегетарианцы. Однако это не означает, что если исключить животную пищу, то остальное питание может быть бесконтрольным. Жаренная на растительном масле пища и продукты с содержанием пальмового масла тоже способны оказать негативное влияние на липидный обмен.
Как проводится УЗИ сосудов
Продолжительность исследования составляет около 30 минут. Как правило, УЗИ выполняют в положении лежа, но иногда врач может попросить пациента постоять. После нанесения проводящего геля приступают непосредственно к самой процедуре: специалист перемещает ультразвуковой датчик и определяет особенности сосудов, глубину их залегания, форму и другие параметры.
Современные УЗИ-аппараты позволяют точно определить диаметр просвета сосуда, выявить атеросклеротические бляшки, изучить движение крови и кровоснабжение необходимой области. Для этого применяются различные режимы: исследование в В-режиме, дуплексное и триплексное сканирование.
Специфической подготовки к УЗИ сосудов не требуется.
Профилактика атеросклероза сосудов
Лучшее лечение атеросклероза — его профилактика. Она является необходимой с целью предотвращения возникновения первых признаков и симптомов заболевания, что позволит побороть атеросклероз уже на начальных стадиях. Профилактика заключается в первую очередь в диете: не злоупотреблять жирной пищей, а также обязательном отказе от курения. В случае наличия гипертонической болезни (гипертонии) необходимо поддерживать нормальные значения артериального давления с осуществлением его контроля, а также приема медикаментозных препаратов, предварительно проконсультировавшись у терапевта или кардиолога. При наличии сахарного диабета показано поддержание нормального уровня глюкозы в крови посредством приема сахароснижающих препаратов, назначенных эндокринологом, ежедневный контроль уровня глюкозы в крови, регулярное наблюдение у эндокринолога.
Дифференциальная диагностика псориаза ВЧГ
Псориаз волосистой части головы обычно диагностируется по первичным элементам кожной сыпи. Сложнее ситуация, когда таких проявлений нет, но уже есть вторичные элементы кожной сыпи.
Существует другой уровень диагностики – по локализации. Стоит помнить, что определенные заболевания иногда имеют излюбленную локализацию, и это помогает в диагностики.
Заболевания, которые локализуются на волосистой части головы:
- перхоть,
- себорейный дерматит,
- розацеа,
- красный волосяной лишай,
- дерматомиозит и т.д.
Диагноз: себорейный псориаз
Некоторые зарубежные авторы выделяют такой диагноз, как себорейный псориаз. Когда ставят такой диагноз? В тех случаях, когда нет возможности отдиффериенциоровать псориаз волосистой части головы от себорейного дерматита по той простой причине, что псориаз не проявляется четко папулой или бляшкой. Когда на волосистой части головы видны бляшки, вопросов в диагностике нет, пусть это даже ограниченная форма. Однако, в некоторых случаях невозможно сказать, что это: папула или бляшка, так как слабо выражена инфильтрация. В таких случаях говорят – отечное пятно, что может быть не совсем корректно, потому что отечное пятно характеризуется изменением только окраски кожи без изменения рельефа и консистенции.
В тех случаях, когда сложно определить пятно или папула, можно применить термин себопсориаз, который объединяет оба заболевания, не только клинически, но и гистологически.
Диагноз: асбестовидный лишай
Следующее заболевание, с которым можно дифференцировать псориаз, встречается достаточно редко. Некоторые авторы считают, что это своеобразная реакция волосистой части головы на какую-то неизвестную причину, другие считают, что это форма стрептодермии. По мнению исследователей, это может быть и осложнением атопического дерматита, нейродермита. Часть авторов расценивают асбестовидный лишай как осложнение псориаза.
Заболевание имеет достаточно характерную картину. Его называют асбестовидный лишай в связи с тем, что крупные чешуйки, имеющиеся на волосистой части головы, всегда запутываются в волосах и это очень характерно для данного заболевания. Они имеют такой асбестовидный цвет, поэтому, как правило, постановка такого диагноза не вызывает сложностей.
Стадии развития атеросклероза нижних конечностей
Наиболее подробной является модифицированная классификация хронической артериальной недостаточности нижних конечностей (ХАННК), которая подробно учитывает явления критической ишемии конечности, что необходимо при определении тактики лечебных мероприятий.
| Стадия 1 | Боли в мышцах только при большой физической нагрузке (при ходьбе на расстояние более 1 км). Появляются начальные признаки стеноза – бледнеет кожа, приходит ощущение бегающих мурашек, кажется, что ногам всегда холодно, при ходьбе быстро наступает утомление, наблюдается избыточное потоотделение |
| Стадия 2А | Чувство усталости и скованности в области икроножных мышц, перемежающаяся хромота через 200-1000 м |
| Стадия 2Б | Перемежающаяся хромота менее чем через 200 м |
| Стадия 3А | Перемежающаяся хромота через несколько шагов лили боли в покое при возможности держать нижнюю конечность в горизонтальном положении дольше 2 ч |
| Стадия 3Б | Боль в покое, ишемический отек, невозможность держать нижнюю конечность в горизонтальном положении в течение 2 ч |
| Стадия 4А | Гангрена пальцев или части стопы с перспективой сохранения опорной функции конечности |
| Стадия 4Б | Обширные некротическое изменения конечности без возможности сохранения ее опорной функции |
ЧТО МОЖНО И ДАЖЕ НУЖНО?

Это постное мясо (телятина, свинина, говядина), цыпленок и индейка – обжаренные или запеченные (без кожи); фрукты и овощи вашей полосы – свежие, мороженые, консервированные; цельное зерно, бобовые, макаронные изделия, хлеб, отварной и печеный картофель, каши; растительные масла (оливковое, кукурузное); лимонный сок; рыба – запеченная, отварная, тушеная.
Особенно полезны глубоководные виды морских рыб (например, скумбрия) – они содержат жирные кислоты омега-три, по ложительно влияющие на холестериновый обмен. Полезны также нежирное молоко и сыры из него, нежирный йогурт. А еще полезнее творог. Употреблять его рекомендуется не менее 150-200 граммов в день, то есть можно съесть практически целую пачку. Из сладостей – нежирное печенье, крекеры, карамель, щербет.
Весь ли холестерин одинаковый?
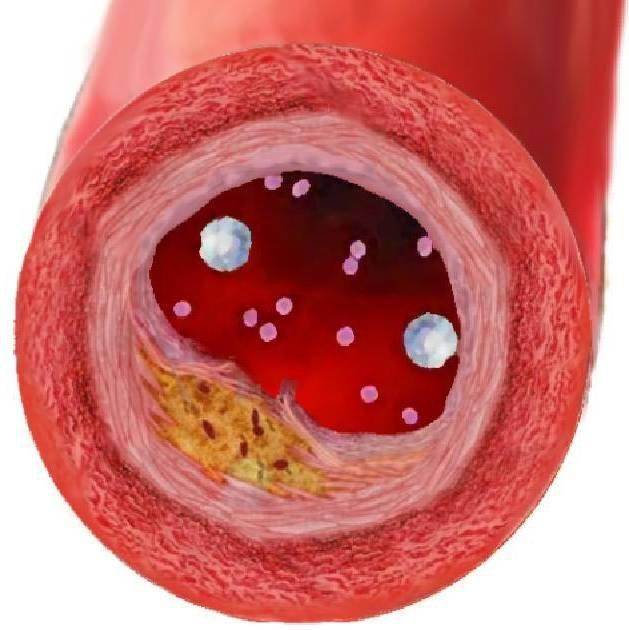
Холестерин содержится в крови, но не растворяется в ней. По организму холестерин разносится липопротеинами. Молекулы липопротеинов высокой плотности (ЛПВП) перемещают холестерин из артерий в печень. Позже этот холестерин выводится из организма и не откладывается на стенках сосудов. Такой холестерин считают “хорошим”, поскольку он не только не повышает, а снижает риск развития сердечно-сосудистых заболеваний.
Другой тип холестерина, переносится молекулами липопротеинов низкой плотности (ЛПНП) из печени по всему телу. В периферических тканях холестерин постепенно оседает на стенках сосудов, в результате чего образуются атеросклеротические бляшки
Человеку важно следить и не допускать повышения уровня именно липопротеинов низкой плотности, или “плохого” холестерина
Ещё одна форма липидов, которые обеспечивают организм энергией, но в большом количестве могут быть вредны, — триглицериды. Они синтезируются печенью или попадают в организм вместе с пищей, а затем переходят в кровь. Большое содержание триглицеридов в крови также нежелательно, поскольку может нарушить работу органов кровообращения.
Методы удаления ксантелазмы век
Удаление ксантелазмы век проводят разными методами в амбулаторных условиях:
Традиционный – с помощью скальпеля. Хирургическое вмешательство сопровождается наложением швов. Возможно образование рубцов. Неизбежно возникает кровотечение, существует вероятность инфицирования. К этому методу прибегают при больших размерах наростов или если имеется нависание верхнего века. Одновременно убирается образование и излишки кожи. Существует вероятность рецидива. Поэтому не стоит допускать слияния бляшек.
Низкотемпературный использует чаще всего в качестве хладагента жидкий азот. При температуре минус сто девяносто градусов происходит замораживание и разрушение структуры жировой бляшки с отличными косметическими последствиями. Существует трудность защиты глаза от действия низкой температуры, однако возможен минимальный риск инфицирования.
Радиоволновой воздействует волнами заданной частоты. Под действием тепла, исходящего от тонкого электрода, клетки новообразования погибают с обеспечением хорошего эстетического эффекта. Минимальный риск осложнений и возвратных явлений после резекции.
Химический задействует для выжигания бляшки кислоты, обычно делают аппликации трихлоруксусной кислотой. Применяют редко из-за опасности попадания реагента в глаза.
Электрокоагуляционный работает при помощи тока высокой частоты. На новообразование размещают электрод, на него подаётся ток, происходит разрушение клеток нароста. Окончательно место прижигания заживает через десять дней. На него накладывают специальные мази. Метод пригоден для небольших образований. Нет риска ожогов сетчатки.
Лазерный выпаривает образование лазерным лучом. Метод лазерного воздействия на новообразование считается на сегодня наиболее эффективным и безопасным, но достаточно дорогим. Процедура проводится под местной анестезией. Глаза пациента защищают специальными очками. Ранка заживает под корочкой через несколько дней. Опытный врач способен удалить все образования за один приём.
Преимущества удаления ксантелазмы лазером:
Отсутствие травмирования прилежащих тканей здоровой кожи;
бескровный, стерильный метод;
высокая точность попадания луча на область поражения на необходимую глубину;
отсутствие рубцов;
быстрое восстановление;
безвредность для слизистых оболочек глаза.
Факторы риска развития атеросклероза
- гипертоническая болезнь (систолическое АД >140 мм рт. ст. диастолическое АД >90 мм рт. ст.),
- злоупотребление алкоголем,
- курение (наиболее опасный фактор),
- малоподвижный образ жизни,
- неправильное питание,
- наследственная предрасположенность,
- ожирение,
- повышение холестерина в крови (общий холестерин >5 ммоль/л, «плохой» холестерин >3 ммоль/л, a-холестерин >50 мг/дл,
- сахарный диабет,
- эмоциональное перенапряжение.
Столь высокая вероятность заболевания атеросклерозом требует своевременного оказания помощи лечебного и профилактического характера, ибо известно, что возраст человека определяется состоянием его сосудистого русла. В научно-популярной литературе, посвященной проблеме атеросклероза бытует выражение «чистка сосудов». Не являясь медицинским термином «чистка сосудов» определяет целый ряд чрезвычайно актуальных мероприятий по профилактике и лечению атеросклероза:
- здоровый образ жизни и предупреждение атеросклеротического процесса в сосудах,
- стабилизация течения атеросклероза при наличии его клинических проявлений за счет фармакологических средств,
- хирургическое восстановление проходимости сосудов при выраженных проявлениях атеросклероза.
ОМЕЛА СПАСЕТ ОТ БЛЯШЕК

Вероятность инсульта и паралича снижается, если пить настой омелы белой, который очищает сосуды от холестериновых бляшек. Но даже, когда произошел инсульт, омела поможет вылечить его последствия, хотя лечение будет долгим. В этом я убедилась на своем опыте.
Вот рецепт приготовления настоя. 1 ч. ложку (с верхом) измельченной травы омелы белой заливают на ночь 1,5 стакана холодной воды, а утром слегка подогревают и процеживают.
Пьют целебный настой маленькими глоточками таким образом: в первые 3 недели 6 раз в день — по 0,5 стакана за полчаса и через полчаса после завтрака, обеда и ужина. В следующие 3 недели 4 раза в день — по 0,5 стакана до и после завтрака и ужина.

Еще в течение 3 недель 2 раза в день — по 0,5 стакана до и после завтрака. Разовая доза не должна превышать 0,5 стакана настоя омелы белой.
Очистить сосуды от холестериновых бляшек поможет такой рецепт.
Какой врач лечит атеросклероз сосудов?
При подозрении на атеросклероз, необходим осмотр врача-специалиста:
- Ангионевролога — при атеросклерозе сосудов головного мозга;
- Кардиолога — при атеросклерозе сосудов сердца;
- Сосудистого хирурга — при признаках заболеваний артерий рук или ног, шеи, грудной клетки и брюшной полости.
Показаться специалисту (сосудистому хирургу) необходимо в случае, если у вас имеется один или несколько факторов риска атеросклероза, а также присутствуют жалобы, характерные для заболеваний артерий
Особенно важно обратиться за квалифицированной помощью при начальных проявлениях болезни, когда возможно предотвратить развитие тяжёлых осложнений атеросклероза
Перед тем, как назначить инструментальные методы диагностики врач должен оценить жалобы пациента. Собрать информацию о перенесённых заболеваниях и проведённом в прошлом лечении. Объективный осмотр даёт детальную информацию о тяжести и распространённости заболевания.
В ряде случаев диагноз атеросклероза может быть исключён на этапе первичного осмотра. В случае выявления атеросклероза сосудов той или иной локализации, врач может назначить дополнительное обследование.
Лабораторно-инструментальные исследования, которые могут быть использованы для диагностики атеросклероза:
- ультразвуковое дуплексное сканирование сосудов,
- рентгеноконтрастная ангиография,
- компьютерная томография,
- магнитно-резонансная томография,
- ЭКГ,
- тредмил-тест,
- липидограмма и др.
Причины возникновения атеросклероза
Причины атеросклероза остаются до конца не изученными. Считается, что начальные стадии атеросклероза возникают уже в молодом возрасте, однако обычно он достигает своей клинической значимости у лиц старшей возрастной группы (старше 50 лет). Выделяют факторы риска атеросклероза, воздействие на которые может существенно замедлить его прогрессирование, снизить выраженность его проявлений и предотвратить возникновение осложнений.
Факторы риска атеросклероза
- Высокое артериальное давление,
- Высокий уровень холестерина в крови — липопротеинов низкой плотности (ЛПНП),
- Диета с высоким содержанием животных жиров,
- Курение,
- Ожирение,
- Отягощённая наследственность,
- Сахарный диабет.
Холестерин и атеросклероз
Важен регулярный контроль анализа крови на так называемый «плохой» холестерин, откладывающийся в стенке артерий и вызывающий появление и рост атеросклеротических бляшек. При повышенном значении холестерина липопротеинов низкой плотности необходимо проконсультироваться у терапевта, кардиолога или сосудистого хирурга. При отсутствии противопоказаний рекомендован прием статинов — медикаментозных препаратов, снижающих уровень «плохого» холестерина в крови.
Популярные вопросы
Какие есть факторы риска развития атеросклероза сосудов ног?
Курение, ожирение, гиподинамия, преобладание в рационе жирной пищи животного происхождения, высокое артериальное давление, сахарный диабет, постменопауза, повышенный уровень холестерина в крови.
Какие существуют методы лечения атеросклероза сосудов нижних конечностей?
В начальной стадии применяется консервативная терапия. Убрать атеросклеротические бляшки препаратами нельзя, но можно слегка уменьшить и замедлить их дальнейшее разрастание. Назначаются лекарства для предотвращения образования тромбов, улучшения микроциркуляции, снижения болевого синдрома, расширения сосудов. Если консервативное лечение перестает работать, показана операция. Может применяться баллонная дилатация, ангиопластика, шунтирование, тромбинтимэктомия.
К чему может привести атеросклероз сосудов нижних конечностей?
Вы не сможете ходить и будете прикованы к постели. Потому что малейшее движение сопровождается болью: потребность в кислороде в движении увеличивается, но состояние сосудов не способно её удовлетворить. Затем боль появляется в покое: настолько сильная, что лишает человека сна. Нога синеет. Появляются трофические язвы, развивается гангрена. Запущенный атеросклероз – частая причина ампутации конечности. Атеросклероз сосудов ног – заболевание с достаточно высокой летальностью.
Как предотвратить атеросклероз ног?
Существуют достаточно эффективные меры профилактики, позволяющие снизить риск не только атеросклероза ног, но также инфаркта, инсульта и других опасных сосудистых заболеваний. Для этого необходимо:
- не допускать чрезмерного увеличения веса;
- не курить;
- употреблять больше фруктов и овощей, меньше жирной пищи животного происхождения;
- вести физически активный образ жизни;
- следить за артериальным давлением, в случае развития гипертонической болезни своевременно принимать назначенные врачом антигипертензивные препараты;
- получать заместительную гормональную терапию в постменопаузе;
- пациенты с сахарным диабетом должны получать необходимое лечение для нормализации углеводного обмена;
- нужно после 40 лет регулярно сдавать кровь на холестерин, в случае его повышения необходимо принимать назначенные врачом препараты (статины).
Что делать после хирургического лечения?
После операции нужна реабилитация. Она ставит своей целью нормализацию системы коагуляции, устранение спазма сосудов, стимулирование коллатералей (обходных путей кровоснабжения), нормализацию трофики конечностей. Для этого используют баротерапию, УФО крови, плазмаферез, физиотерапию, лечебную физкультуру.
Нужно ли менять образ жизни после лечения?
Менять образ жизни нужно. Один только отказ от курения на фоне атеросклероза ног ведет к увеличению расстояния безболезненной ходьбы в 2 раза. Другие ограничения:
- не ходить в баню и не перегревать ноги другими способами;
- часто ходить, чтобы развивать коллатеральные сети артерий;
- избегать обезвоживания;
- принимать меры по предотвращению повторного формирования холестериновых бляшек, которые мы уже рассмотрели выше.
Врач назначит вам препараты, которые нужно будет принимать постоянно. Это могут быть лекарства для снижения уровня холестерина, предотвращения образования тромбов, снижения артериального давления.
- Губанова Т.А. Особенности амбулаторно-поликлинической помощи больным с облитерирующим атеросклерозом артерий нижних конечностей / Т.А. Губанова // Здоровье и образование в XXI веке. – 2008. – № 7. – С. 315-317.
- Казанцев А.В. Новый подход к хирургической тактике при облитерирующем атеросклерозе артерий нижних конечностей / А.В. Казанцев, Е.А. Корымасов // Саратовский научно-медицинский журнал. – 2010. – Т. 6. – № 4. – С. 850-856.
- Кузнецов М.Р. Основные принципы диагностики и лечения облитерирующего атеросклероза артерий нижних конечностей / М.Р. Кузнецов // Лечебное дело. – 2008. – № 1. – С. 3-8.
- Подрезенко Е.С. Влияние факторов риска на развитие облитерирующего атеросклероза сосудов нижних конечностей / Е.С. Подрезенко, С.С. Дунаевская // Здоровье – основа человеческого потенциала: проблемы и пути их решения. – 2012. – С. 576-578.
- Фаттахов В.В. Облитерирующий атеросклероз нижних конечностей в практике поликлинического хирурга / В. В. Фаттахов // Практическая медицина. – 2010. – № 2 (41). – С. 126-130.
Методы лечения витилиго
Такое заболевание как витилиго требует комплексного лечения, благодаря которому, не только значительно замедляется процесс распространения очагов, но и возможен их полный регресс.
Профилактика витилиго
Для профилактики витилиго рекомендуется:
использование солнцезащитных кремом с spf фактором не менее 50;
избегать механических травмирующих факторов (натирание, микротравмы, не использовать мочалку, скрабы и т.д);
исключить контакт с бытовой химией;
сбалансированная диета.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
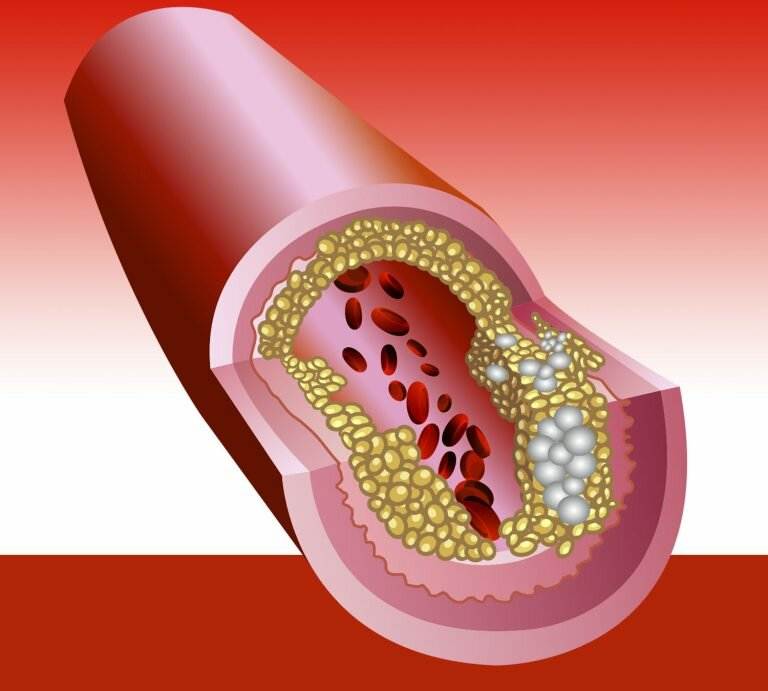
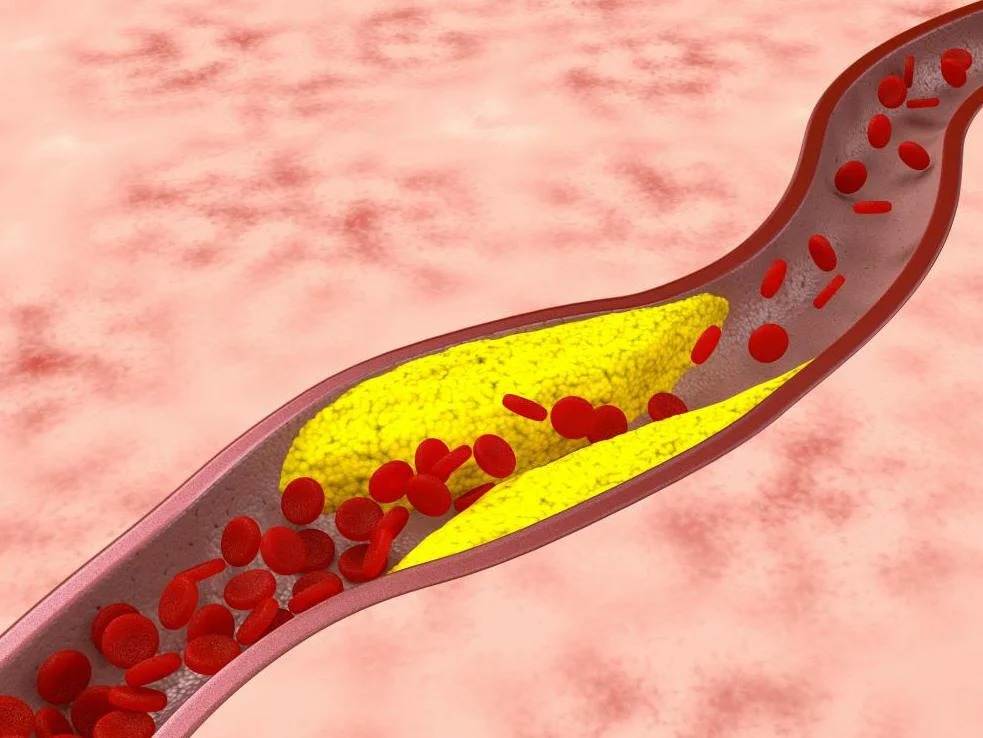
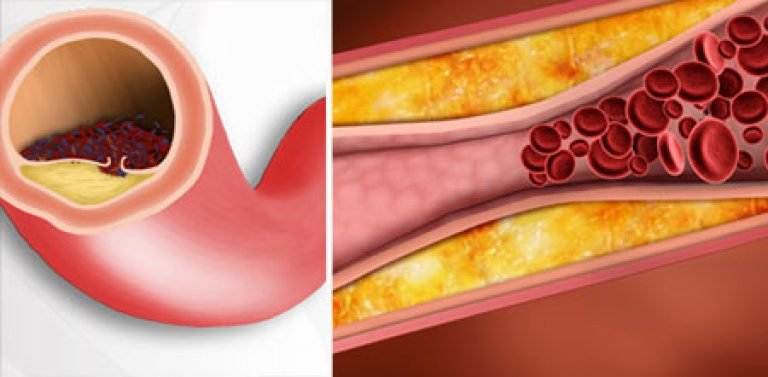
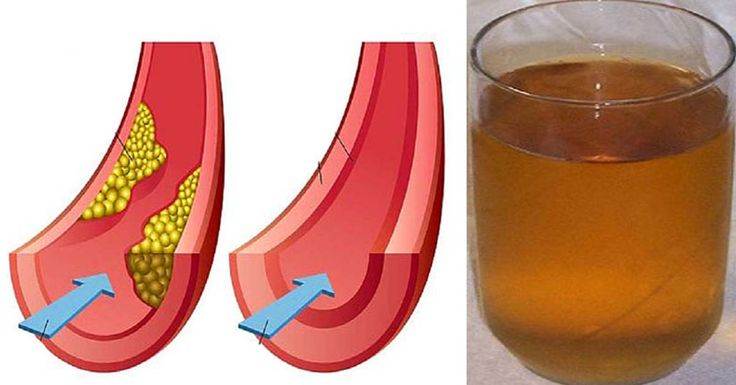
Как выглядит холестерин?
Многие представляют себе холестерин как жир и считают, что чем жирнее пища, тем больше в ней холестерина. Такая точка зрения оправдана лишь отчасти. Холестерин содержится в крови и выглядит как вязкая субстанция. Считать холестерин исключительно вредным нельзя, потому что он расходуется организмом в процессе выработки гормонов и образования клеточных мембран. В разной степени холестерин участвует в работе иммунной, нервной и пищеварительной систем, поэтому определённый объём холестерина должен содержаться в организме постоянно. Другое дело, что удерживать его в пределах допустимой нормы не всегда легко.
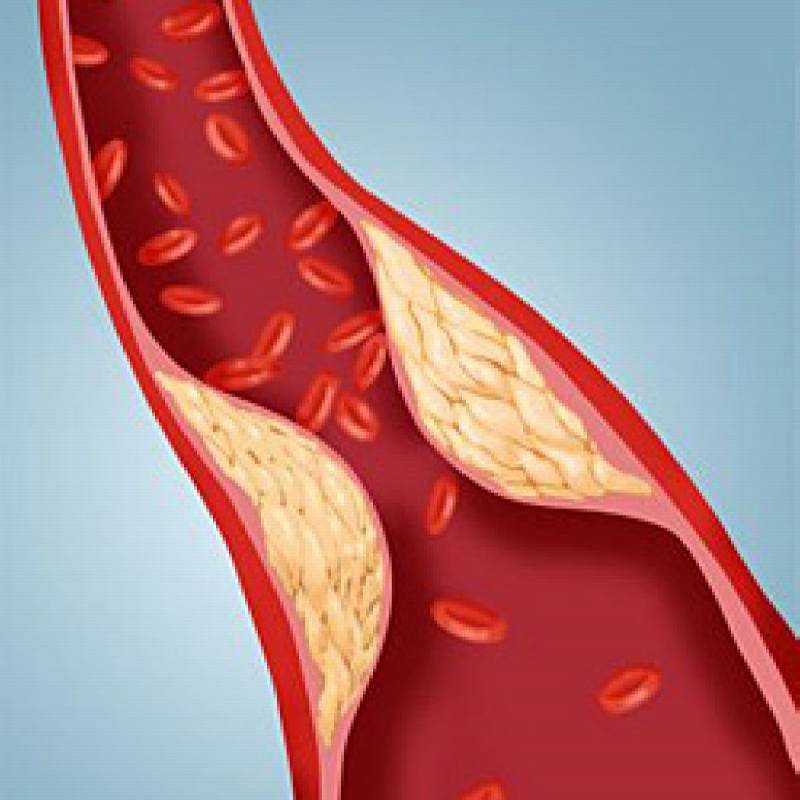
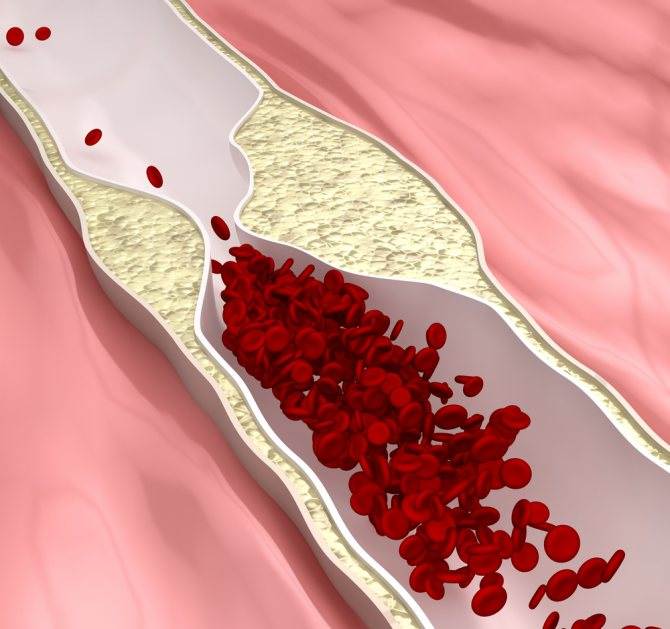
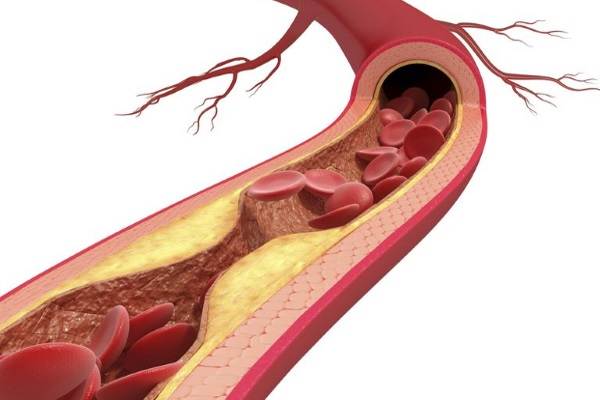
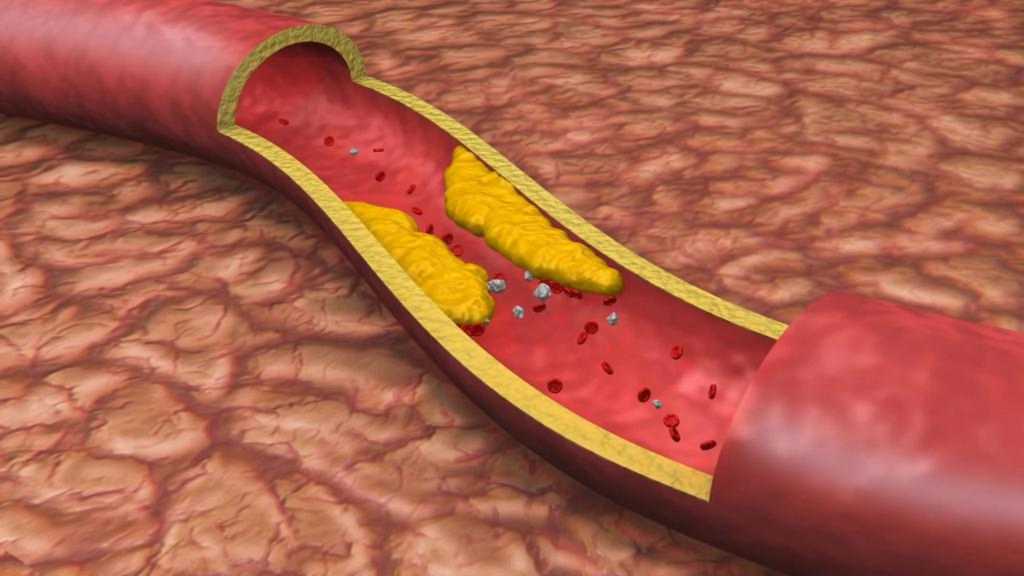
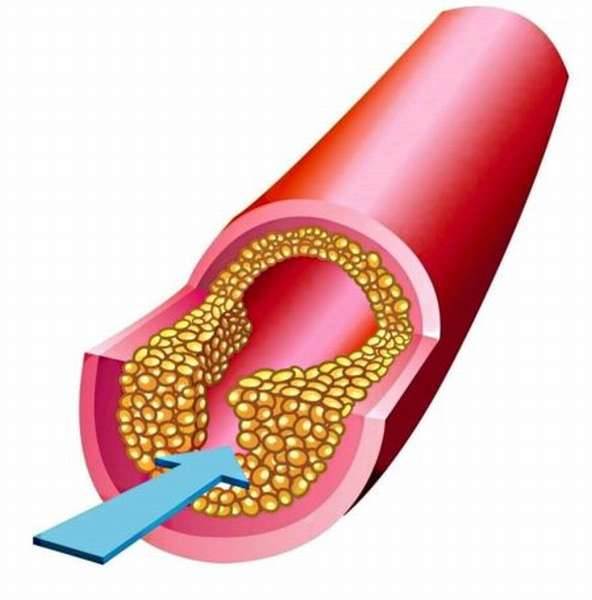
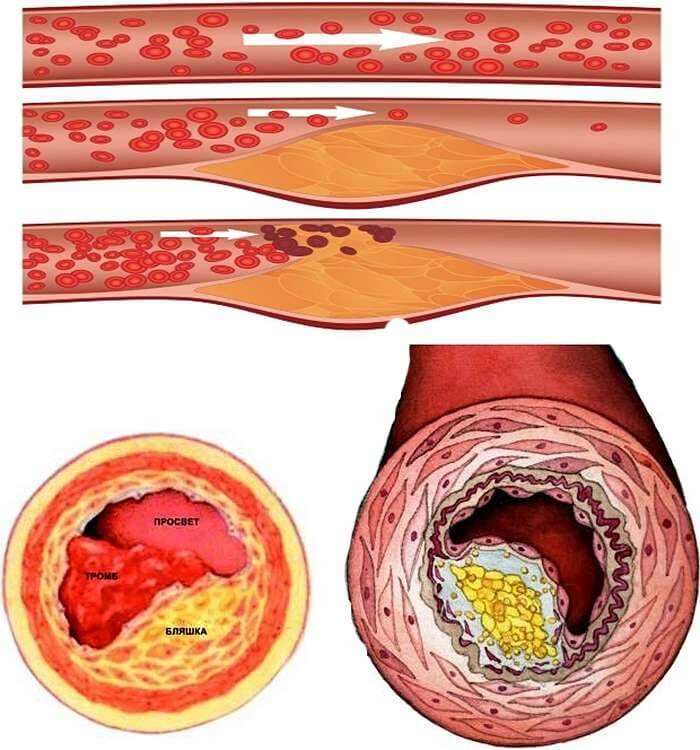
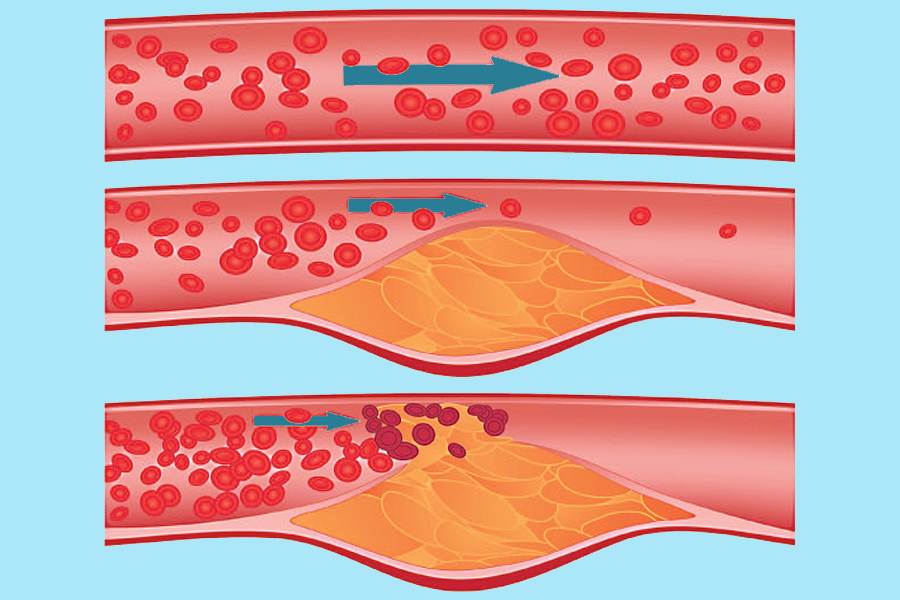
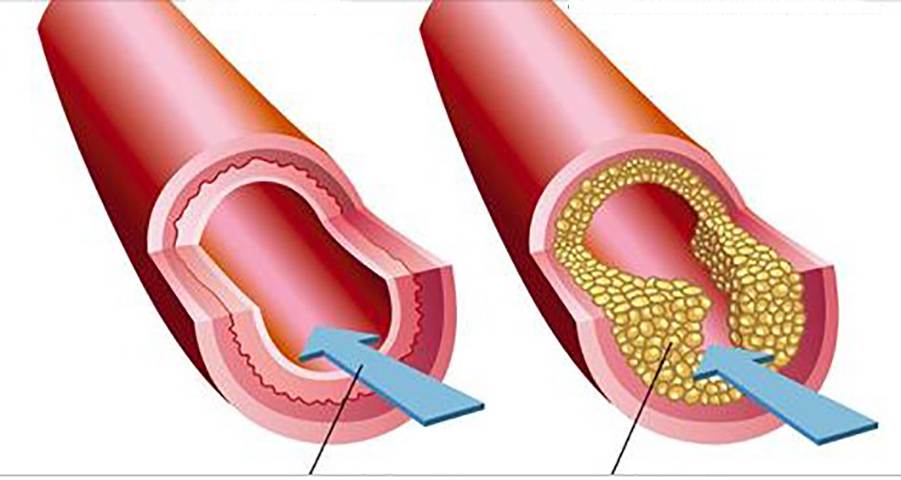
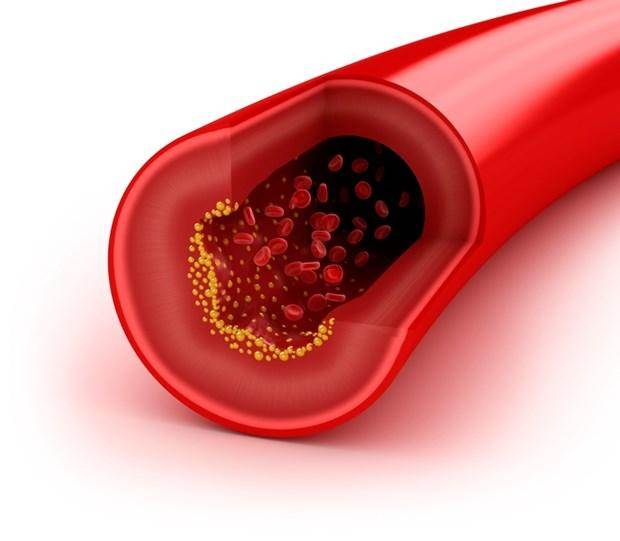
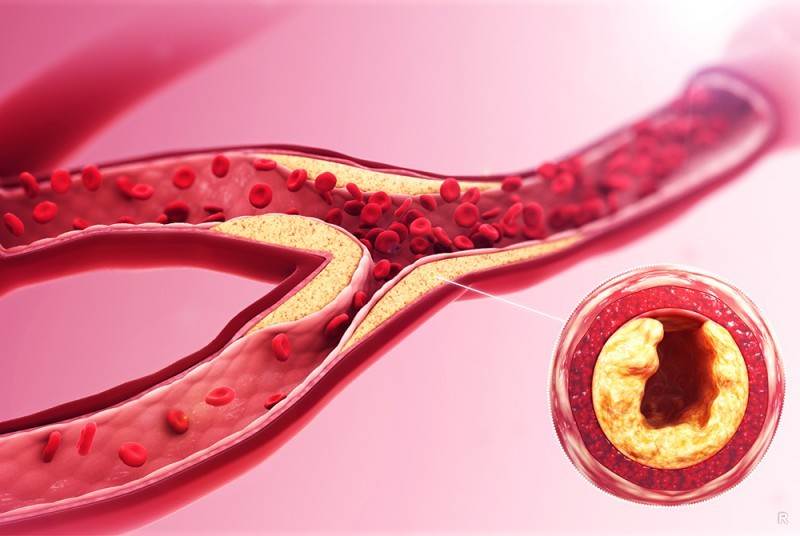
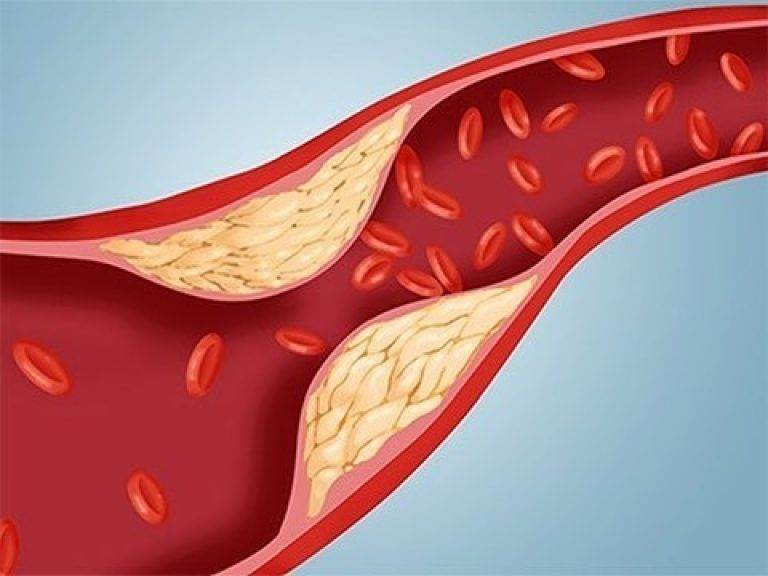
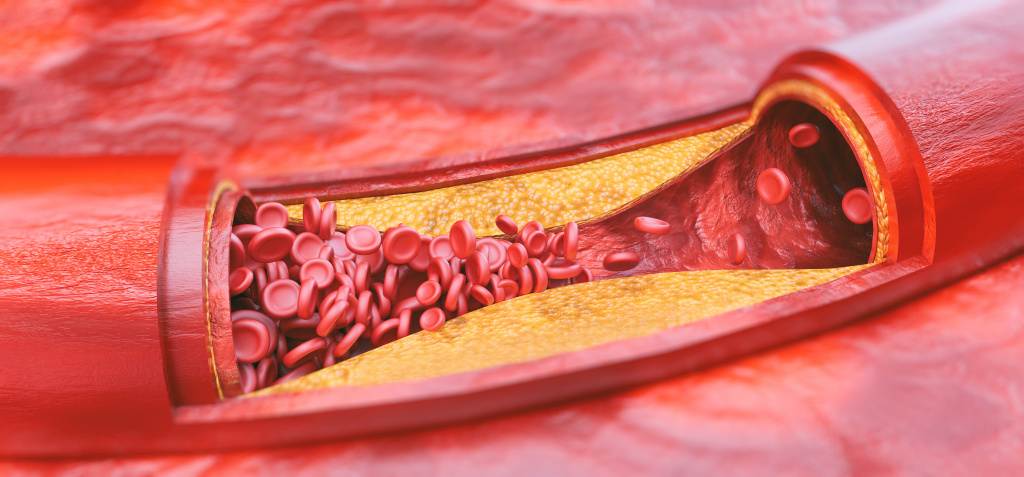
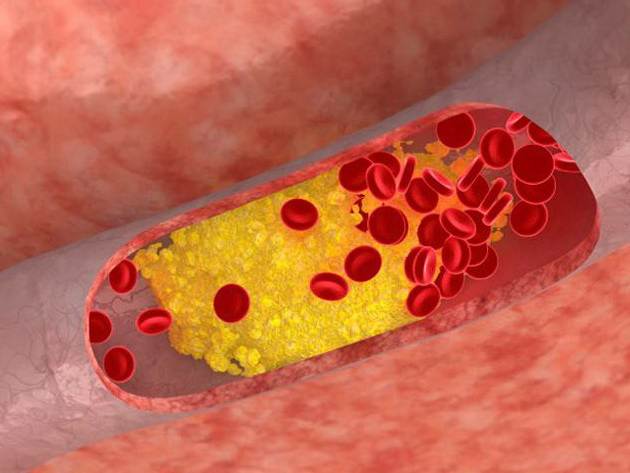
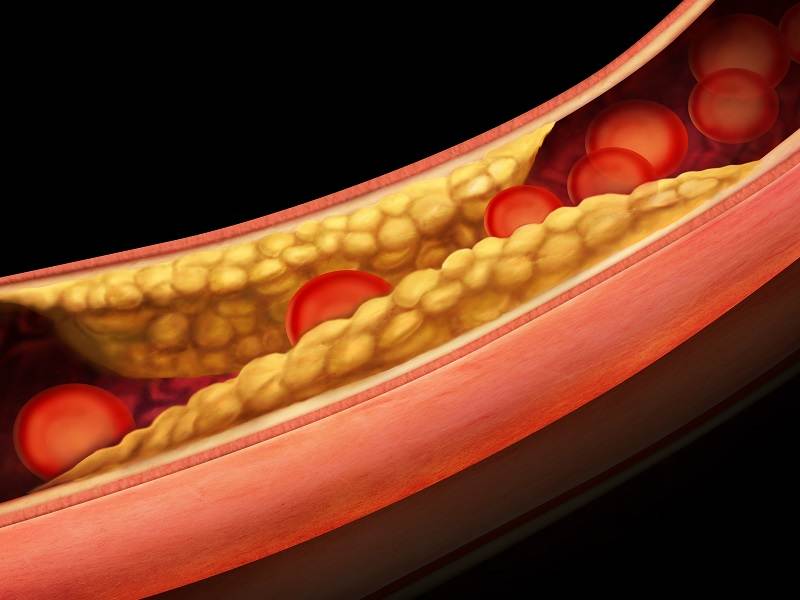
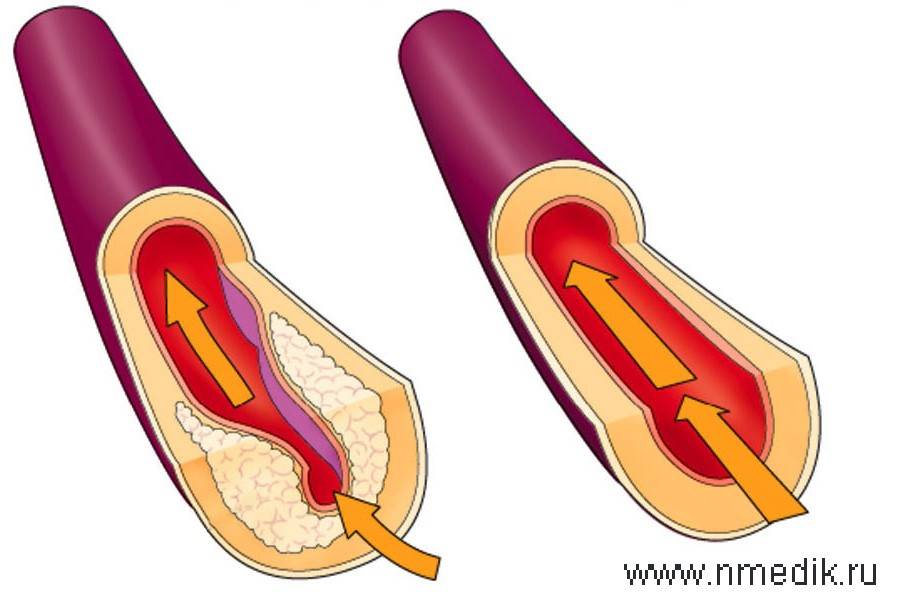
Избыток холестерина имеет свойство откладываться на внутренних стенках артерий. Поначалу это незаметный процесс, но постепенно из-за холестеринового слоя диаметр артерии сужается, а кровь начинает хуже через неё проходить. В местах сужения сосуда из холестеринового слоя формируется плотное образование, которое принято называть “холестериновой бляшкой”. Холестериновые бляшки не только практически полностью перекрывают ток крови по сосуду, но и снижают его эластичность. Процесс образования холестериновых называется “атеросклерозом”.
Сами по себе единичные холестериновые бляшки не представляют серьёзной опасности для здоровья, однако если не принимать меры, то со временем их станет слишком много. Кроме того, холестериновая бляшка — это начальная стадия развития тромба. Нередко тромбы образуются там, где находились атеросклеротические бляшки. Опасность тромба в том, что он полностью запечатывают сосуды и могут перекрыть ток крови к жизненно важным органам. Если тромб возникает в сосуде, питающем сердце, у человека может случиться инфаркт миокарда, а если ток крови останавливается в сосуде, питающем головной мозг, то человек может перенести инсульт.
Приводит ли высокий холестерин к смерти?
Сам по себе холестерин не считается смертельно опасным. К смерти могут привести осложнения, вызванные высоким уровнем холестерина. Некоторые из них мы уже назвали. Атеросклероз может спровоцировать развитие ишемической болезни сердца, а одним из осложнений может стать инфаркт миокарда, инсульт, острый тромбоз и другие заболевания. Перечень может быть большим и определяется тем, какие артерии были поражены.