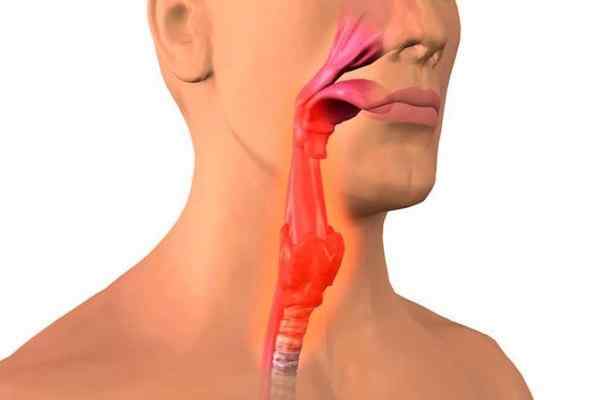
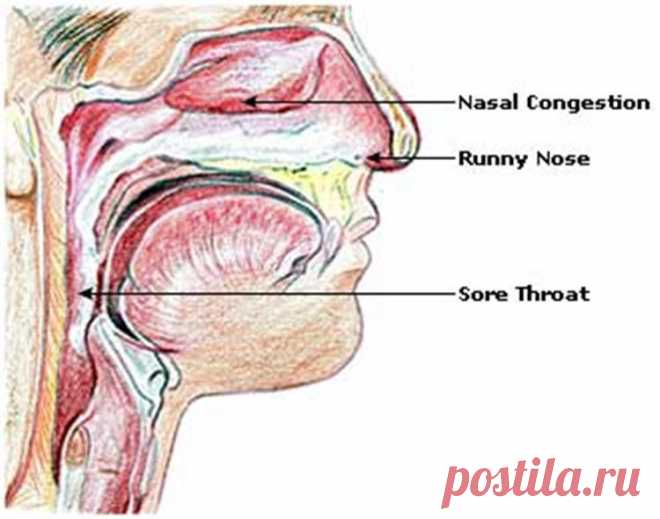
Симптомы аденовирусной инфекции у детей и их частота проявления
Попав в детский организм, вирус переходит в стадию инкубационного периода, то есть созревания. На протяжении от 4 до 14 дней, чаще 5-7 дней, ребенок может не проявлять никаких признаков заболевания. Заболевание проявляется остро или нарастает постепенно.
К внешним симптомам, которые может выявить любой врач, относятся2:
- Обильные слизистые выделения из носа;
- Гиперемия зева или покраснение полости рта;
- Отечное состояние языка;
- Развитие фарингита;
- Изменение внешнего вида миндалин;
- Покраснение глаз и конъюнктивит;
- Нарастающая интоксикация организма – вялость, слабость, головная боль, снижение аппетита и тошнота;
- Диарея, особенно у маленьких детей;
- Повышение температуры до значения в 38–38,5° С.
После многих лет изучения различных проявлений ОРВИ, включая аденовирусную инфекцию, врачи вывели частоту проявления тех или иных симптомов, что может указывать на конкретный вирус.
- Самым частым симптомом является повышение температуры, подобное встречается в 96 % случаев.
- В 88 % случаев при аденовирусной инфекции, развивается фарингит, а его длительность составляет в среднем 5 дней.
- Кашель встречается у 78 % детей c аденовирусом. Вероятность сухого и влажного кашля примерно одинакова.
- В 67 % случаев наблюдается ринит со слизистыми выделениями из носа.
- Увеличение шейных лимфатических узлов наблюдается у 60 % больных.
- При выслушивании легких выявляются хрипы в 36 % случаев.
- У 28 % детей наблюдается незначительное увеличение миндалин.
- У трети возможны осложнения. Воспалительный процесс может перерасти в бронхит, ларинготрахеит и пневмонию.
- Конъюнктивит достаточно редкий, но яркий признак аденовирусной инфекции, который проявляется у каждого пятого.
- Кишечные расстройства зарегистрированы у 22 % детей, при этом с явным перевесом в ранний возраст, у новорожденных и до трех лет3.
Родителям стоит обратить внимание на три отрезка проявления симптомов у своего ребенка, которые указаны в памятке ниже. Уже после первого отрезка необходимо обратиться за врачебной помощью:
- Первые проявления аденовирусной инфекции. Проявилась температура, ребенок перестал быть активным, появились жалобы на головную боль.
- Распространение на все органы дыхания. Проявляются кашель, хрипы, боль в горле, возникает одышка, насморк, у ребенка меняется голос.
- Дальнейшее прогрессирование заболевания. Глаза краснеют, а слизистая оболочка воспаляется (конъюнктивит), могут начаться сбои в работе ЖКТ, диарея и рвота.
По степени тяжести выделяют следующие формы:
- Легкая форма заболевания подразумевает неярко выраженные симптомы и незначительное повышение температуры. В большинстве случаев заболевание отступает через неделю.
- Средне-тяжелая форма отличается выраженными симптомами интоксикации, лихорадкой и ознобом. Температура достигает 38° С и более, заболевание протекает продолжительное время и возможны осложнения.
- При тяжелой форме заболевания организм ребенка подвергается серьезному испытанию. Болезнь практически всегда ведет к осложнениям – развивается бронхит, печень может увеличиваться в размерах. При данном виде течения заболевания вероятно понадобится стационарное лечение.
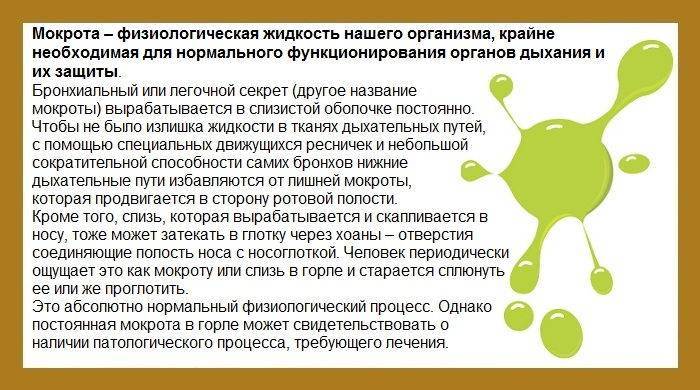
Причины возникновения мокроты
Слизистый секрет в горле — естественная реакция нашего тела на появление раздражителя. Таким образом организм защищается от инфекции: мокрота увеличивается в объеме, и человек непроизвольным кашлем освобождается от вирусов и вредоносных бактерий. После выздоровления количество слизи возвращается к обычному неощутимому уровню. Если же ощущение мокроты в горле стало постоянным, это может говорить о хроническом ЛОР-заболевании, либо о проблемах в пищеварительной и других системах организма.
Причины возникновения избытка слизи могут быть разными:
- простуда;
- бронхит;
- бронхиальная астма;
- пневмония (воспаление легких);
- туберкулез;
- гайморит;
- хронический ринит;
- онкологическое заболевание легких.
Помимо перечисленных патологий, причиной отделения мокроты может быть и курение. У курильщиков слизистая оболочка дыхательных путей постоянно подвергается токсическому воздействию никотина и сигаретных смол. Хроническое воспаление постепенно провоцирует выделение мокроты в количествах, заставляющих человека кашлять каждое утро.
Причины постназального синдрома
Причины постоянно скапливающейся слизи в глотке могут быть инфекционной и неинфекционной природы. К ним относят:
- Воспалительные заболевания носоглотки и гортани (синуситы, фарингит, ларингит). Усиленная выработка слизистого секрета в этот период связана с попыткой организма прочистить дыхательные пути от бактерий и вирусов, тем самым ускорив выздоровление. То, что слизь в этом случае выделяется обильно, наоборот, является вариантом нормы. Такие слизистые массы не мешают, а помогают избавиться от болезнетворных микроорганизмов.
- Хронические заболевания верхних дыхательных путей. Эти заболевания вызывают воспалительные процессы в носоглотке, в результате чего здесь формируется постоянный источник инфекции.
- Заболевания нижних дыхательных путей (бронхит, воспаление лёгких, туберкулёз).
- Аллергические реакции на внешний раздражитель. Аллергия может сопровождаться обильным скоплением мокроты, которая мешает и её хочется постоянно сглатывать.
- Нарушения в работе желудочно-кишечного тракта, при которых содержимое желудка забрасывается обратно в пищевод и далее в глотку (гастроэзофагеальная рефлюксная болезнь, гастрит, язва).
- Особенности строения носовой полости (искривлённая носовая перегородка, увеличенные носовые раковины).
- Аденоиды.
- Неправильное питание — употребление слишком жирной или острой пищи раздражает органы ЖКТ и может спровоцировать усиленную выработку секрета.
- Вредные привычки. Табакокурение и злоупотребление алкогольными напитками приводит к ожогам слизистой оболочки глотки. Организм пытается избавиться от пагубного воздействия вредных веществ, усиленно вырабатывая слизистые массы.
- Попадание в носовую полость посторонних предметов — частая причина скопления слизистых масс в глотке у детей, поскольку малыши в процессе игры могут засунуть в носовые ходы бусинки, мелкие детали игрушек и т.п.
- Плохая экологическая обстановка в месте проживания — загрязнённый воздух и пыль. Таким способом организм пытается избавиться от вредных частиц, попавших с воздухом.
Чем быстрее будет определена причина этого состояния, тем быстрее будет назначено и проведено эффективное лечение горла.
Причины ГЭРБ
Рефлюкс (заброс содержимого желудка в пищевод) может возникать по следующим причинам:
Слабость сфинктера может быть следствием: курения, уротребления кофеиносодержащих напитков, шоколада, злоупотребления алкоголем и т.д.
снижение тонуса нижнего пищеводного сфинктера.Слабость сфинктера может быть следствием:
- употребления кофеиносодержащих напитков, шоколада;
- приёма некоторых лекарственных препаратов;
- курения;
- злоупотребления алкоголем;
- гормональных изменений в период беременности;
повышение внутрибрюшного давления. Распространенными причинами повышения внутрибрюшного давления являются:
- метеоризм (который, в свою очередь может быть следствием неправильного питания, заболеваний ЖКТ, нарушений пищеварения – диспепсии);
- беременность;
- ожирение;
- асцит (скопление жидкости в брюшной полости);
- заглатывание большого количества воздуха вместе с едой (аэрофагия);
грыжа пищеводного отверстия диафрагмы.
Для развития гастроэзофагеальной рефлюксной болезни имеют значение не только сам рефлюкс, но и некоторые другие факторы, способствующие усугублению ситуации, например:
- угнетенное состояние слизистой пищевода, при котором она оказывается не в состоянии противостоять повреждению;
- нарушение способности пищевода к самоочищению. В норме пищевод должен быстро освобождаться от попавшего в него содержимого желудка – за счет силы тяжести и перистальтики, а кислотность среды устраняться бикарбонатом натрия, входящим в состав слюны.
Факторами, провоцирующими рефлюкс, являются:
- стрессы;
- слишком обильная трапеза (переедание);
- употребление пищи, вызывающей повышенное газообразование и другие расстройства пищеварения;
- физическая нагрузка после еды.
Хронический трахеит
Симптомы хронического и острого трахеита и сам процесс протекания заболевания практически идентичны. Главное отличие хронического трахеита от острого – в длительном течении болезни. Симптомы трахеита то затихают, то разгораются вновь во время очередного натиска ОРВИ. При обострении хронической формы заболевания кашель более сильный, а боль в области груди доставляет больший дискомфорт.
Как правило, хроническая форма развивается на фоне недолеченного острого трахеита в результате проблем с иммунной системой или воздействия неблагоприятных факторов. Но в редких случаях хронический трахеит возникает локально, развиваясь одновременно с бронхитом у людей, подверженных курению, алкоголю, при болезнях печени, почек и сердца.
В качестве возбудителя по-прежнему выступает вирусная, бактериальная, грибковая инфекция или, в редких случаях, аллергическая реакция.
У отдельных групп людей хроническая форма трахеита развивается с большей вероятностью. Этому способствуют2:
- Курение и употребление алкоголя, особенно во время инфекционного трахеита
- Сниженный иммунитет или иммунодефицит, наследственный и приобретенный
- Экология и вредное место работы (постоянное вдыхание газов, пыли и прочего)
- Болезни печени, сердца и почек
- Другие хронические заболевания дыхательной системы – синусит, гайморит, ринит или ларингит
Диагностика аденовирусной инфекции
Диагностировать аденовирусную инфекцию в большинстве случаев не составляет особого труда. Врач собирает анамнез, проводит обследование, определяет характерные симптомы и на их основании ставит диагноз. Подобный способ называют клиническим. Особенно он точен, когда болезнь носит распространенный характер, в зимний или весенний период.
В редких случаях требуется более точное диагностирование аденовирусов из-за сходства симптомов с проявлениями гриппа или других, более редких респираторных инфекций. В таком случае применяют лабораторные методы исследования, на анализ берется кровь4.
Существует точная методика выявления аденовирусной инфекции посредством исследования крови.
В качестве дополнительных диагностических мероприятий могут быть проведены микроскопические исследования содержимого носа и ротоглотки, для исключения бактериальной инфекции.
Лечение трахеита
Трахеит у взрослых требует комплексного лечения. Врачи прекрасно знают, как лечить трахеит, независимо от формы, острой или хронической. Они готовы дать общие советы, подобрать метод диагностики и назначить правильное лечение.
Лечиться нужно обязательно, а среди общих рекомендаций можно выделить:
- Обеспечение высокой влажности и температурного режима (прохладный воздух);
- Соблюдение механической и химической диеты, при которых исключаются «жесткие» продукты, а также острое, жирное и жареное;
- Обязательное употребление большого количества воды комнатной температуры;
- Избегать сильного переохлаждения;
- Уменьшить речевую нагрузку, особенно если с голосом связана основная рабочая деятельность.
При хроническом виде заболевания подобные рекомендации стоит соблюдать постоянно, а не только во время обострений заболевания. К лечению трахеита нужно подходить с особой ответственностью, иначе избавиться от хронической формы будет непросто, даже используя медикаментозные средства1.
Врачи знают, как быстро вылечить трахеит и могут назначить следующие лекарственные средства3:
- Муколитические (отхаркивающие) средства или противокашлевые, в зависимости от типа кашля;
- Антигистаминные средства (противоаллергические);
- Жаропонижающие препараты при необходимости;
- Противовирусные препараты;
- Иммуностимуляторы;
- Антибиотики при серьёзных осложнениях (при подтвержденной бактериальной инфекции).
Местная терапия включает в себя ингаляции, в том числе с использованием небулайзера, а также применение различных аэрозолей.
В большинстве случаев быстро вылечить острый трахеит можно за 2-3 недели4. Если болезнь продолжается, то возможен переход в хроническую форму. Могут развиваться осложнения, такие как пневмония или бронхит. Лечение хронического трахеита – процесс затяжной и в большинстве случаев зависит от силы иммунной системы человека.
Взрослые люди не должны задумываться о лечении трахеита в домашних условиях, у врачей уже давно есть ответы. Болезнь всегда легче предотвратить, особенно это касается хронических форм заболеваний верхних дыхательных путей. Требуется профилактика и подзарядка иммунитета, ведь именно он борется с инфекцией.
Нередко развитие трахеита становится следствием ослабленного местного иммунитета в носоглотке при параллельно протекающих заболеваниях. Для его восстановления можно воспользоваться иммуномодуляторами, например ИРС19 – лекарственным препаратом на основе бактериальных лизатов5.
ИРС19 оказывает помощь в борьбе, а также в профилактике вирусных и бактериальных инфекций5. Препарат помогает местному иммунитету противостоять вирусам и бактериям на слизистых оболочках7.
1.Общие сведения
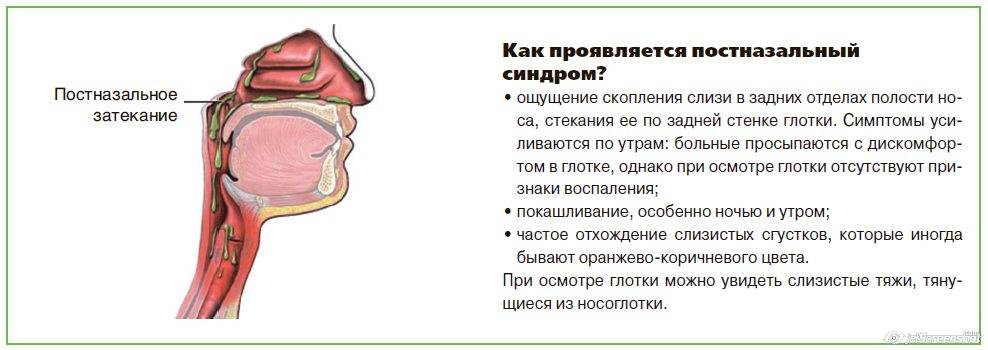
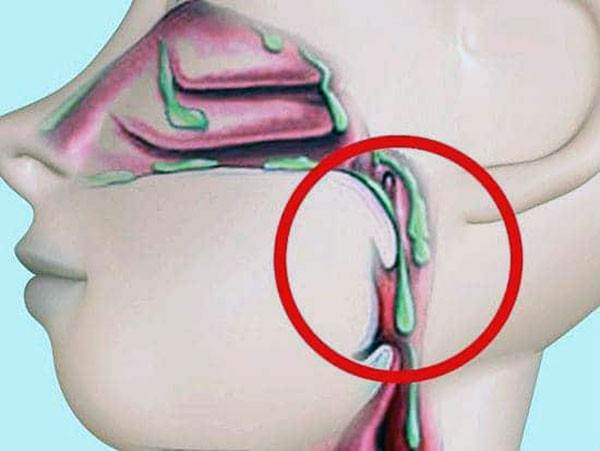
Казалось бы, любому человеку, который хотя бы однажды переболел насморком, знакомо это дискомфортное ощущение: где-то в глубине носоглотки что-то скопилось, и мешает при каждом глотании, и надо срочно, любым способом избавиться… Учитывая, что насморк является самым распространенным из болезненных состояний человека, можно смело предполагать: это ощущение «внутреннего насморка» известно каждому, и известно настолько хорошо, что и говорить тут вроде бы не о чем. В конце концов, слизистые оболочки носоглотки и в норме производят большие объемы секрета, часть которого стекает по задней стенке, проглатывается со слюной и пищей, иногда скапливается, – например, после ночного сна, – но особых проблем, в общем, не создает.
Однако стекание увлажняющей и бактерицидной слизи по задней носоглоточной стенке в гортаноглотку не всегда бывает «обычным» и беспроблемным. Все дело в причинах гиперсекреции, составе и свойствах слизи, ее количестве.
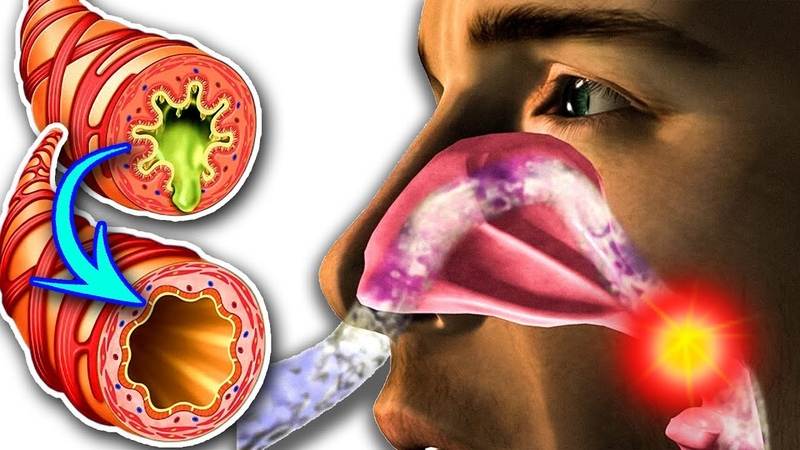
Ринит (насморк) и сопутствующая ему ринорея (обильное истечение слизистого отделяемого из носовых ходов), – это, по большому счету, не болезнь. Это симптом, признак той или иной патологии. Иногда этот симптом является вполне ожидаемым и действительно не несет особого клинического значения, однако в некоторых случаях он требует отдельного внимания и обследования. Для таких случаев введен специальный термин, который в литературе встречается в нескольких синонимичных написаниях: синдром постназального затека (англ. «postnasal drip syndrom»), ретроназальное затекание (иногда пишут «стекание»), ретроназальные выделения, внутренний насморк, постназальный синдром. Впервые он был описан в конце ХVIII века под названием «хронический глоточный катар».
Формы фарингита
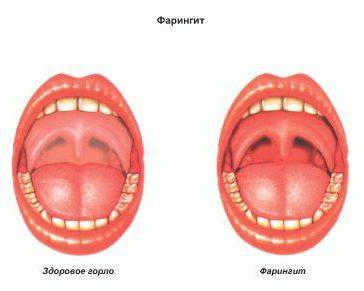 Как выглядит фарингит
Как выглядит фарингит
Различают острый и хронический фарингит.
Для острого фарингита характерны следующие симптомы:
- сухость и першение в горле;
- болезненность при глотании, особенно при сглатывании слюны (так называемый «пустой глоток»);
- иногда наблюдаются подъём температуры до 37,5-38°C и общая слабость.
Хронический фарингит обычно протекает при нормальной температуре. Довольно часто наблюдается сухой кашель, возникает постоянное желание прокашляться, «прочистить» горло. Больному приходится всё время сглатывать слизь, что вызывает болезненные ощущения
В результате повышается раздражительность, снижается внимание и работоспособность, нарушается сон.
Причины трахеита
Цепочку причин заболевания трахеи отследить довольно легко. Если трахеит возникает на фоне острых вирусных респираторных заболеваний (ОРВИ), то изначальным триггером можно считать недостаточную эффективность иммунитета.
Длина трахеи у взрослого человека составляет 10-13 см и расположена между гортанью и бронхами. Верхняя часть трахеи, соединяющаяся с гортанью, относится к верхней дыхательной системе, а нижняя часть, имеющая разветвление на бронхи, – уже нижняя дыхательная система. При трахеите процесс воспаления происходит в верхней части трахеи. При поражении нижней части трахеи возможны осложнения в виде другого заболевания – бронхита.
Обычно трахеит возникает на фоне других заболеваний дыхательной системы. Если проблему игнорировать, то возможен переход в хроническую форму, которая будет беспокоить человека годами или спровоцирует осложнения, такие как обструкция легких, стеноз гортани (отек), тяжелая форма бронхита и пневмония.
Во время эпидемий, когда концентрация вирусов и патогенов зашкаливает во внешней среде, развитие трахеита не редкость. Атакующими факторами являются возбудители инфекции, которые попадают в дыхательную систему извне и начинают активно действовать под влиянием сторонних факторов, например охлаждения, других вирусных инфекций или иммунодефицита. Под инфекцией подразумеваются вирусы и бактериальная флора, которые способны легко поразить слизистую оболочку трахеи без должной защиты2.
Помимо вирусов и бактерий, причиной возникновения острого или хронического трахеита становятся:
- Продолжительное переохлаждение организма
- Длительное воздействие холодного или слишком сухого воздуха
- Вдыхание загрязненного воздуха на опасных производствах
- Курение
- Злоупотребление алкоголем
Отдельно рассмотрим еще одну причину развития такого заболевания, как трахеит – искусственную вентиляцию легких (ИВЛ). То есть физические повреждения трахеи при интубации. Уже после нескольких часов процедуры в трахее образуются дистрофические изменения, которые ведут к глобальным повреждениям слизистой оболочки. После прекращения вентиляции легких поврежденная трахея долгое время останется более уязвимой для возбудителей инфекций3.
Чем лечить аденовирусную инфекцию у детей и профилактические рекомендации
Вылечить инфекцию можно, но не всегда понятно, какие действия или лекарства необходимо применять. После диагностики и определения симптомов аденовирусной инфекции у детей, вероятней всего, будет назначено лечение в домашних условиях. Госпитализация возможна, но только в самых серьезных случаях тяжелой формы заболевания.
Чудо лекарства, которое моментально избавит организм от аденовируса не существует, используется симптоматическое лечение и общие терапевтические мероприятия.
Рекомендации по лечению аденовирусной инфекции у детей, включают в себя5:
- Обильное питье;
- Соблюдение постельного или полупостельного режима (зависит от тяжести протекания заболевания);
- Лечебную диету с полным исключением раздражающих слизистую оболочку ротоглотки продуктов, включая острые, жареные и пряные блюда;
- Поддержание комфортной температуры и влажности воздуха;
- Проветривание помещения, где находится ребенок;
- Соблюдение всех гигиенических норм.
Лекарства для симптоматического лечения доступны в большинстве аптек, но должны выписываться только лечащим врачом-педиатром. К таким лекарствам относят:
- Жаропонижающие средства, применяемые при скачках температуры выше 38,5° С;
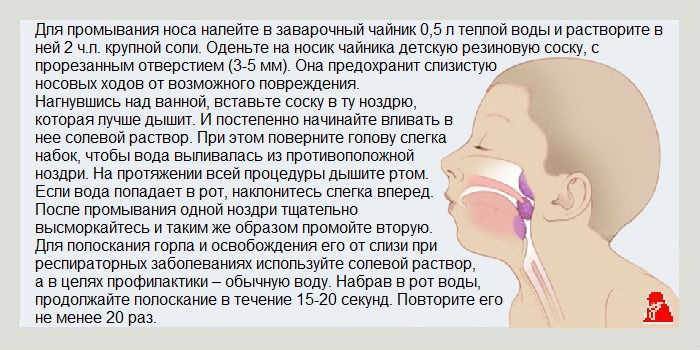
- Растворы морской воды или физраствор для промывания носа, при заложенности и выделениях;
- Полоскание горла специальными растворами;
- Витаминные комплексы.
В качестве профилактических мероприятий (до начала заболевания) используют:
- Закаливание;
- Полноценное и здоровое питание, ограничение посещений общественных мест и скопления людей во время обострения заболеваний;
- Обязательно мытье рук, соблюдение всех правил личной гигиены;
- Активность ребенка и физическая нагрузка;
- Поддержание здорового веса ребенка;
- Прогулки на свежем воздухе;
- Проветривание помещений и поддержание высокой влажности, особенно в сезон отопления.
Профилактика важна, но если ребенка поразила аденовирусная инфекция, то от закаливания стоит сразу отказаться, так как возможны неприятные последствия. При развитии бактериального осложнения могут потребоваться антибиотики, но без согласования с врачом их прием крайне нежелателен. Основная проблема лечения заключается в том, что аденовирус уже попал в организм, иммунитет пытается его победить, а в этот момент через входные ворота могут проникнуть другие вирусы и бактерии. На помощь приходят специальные медикаментозные препараты.
Одним из таких препаратов является ИРС – назальный спрей, стимулирующий местный иммунитет и помогающий бороться с причиной заболевания. Защита сводится к активации иммунной системы за счет бактериальных лизатов, включенных в состав препарата6,7.
Диагностика трахеита
Помимо стандартного сбора анамнеза, внешнего осмотра, оценки функции дыхания, первичного осмотра горла и аускультации при помощи фонендоскопа существуют лабораторные и инструментальные методы диагностики, а также дополнительные исследования, которые могут вывести врача на трахеит4. Именно на основании диагностики определяются причины трахеита и методы его лечения.
- Общий и биохимический анализ крови. Самый простой анализ, позволяющий различить вирусную и бактериальную инфекцию (по С-реактивному белку и другим показателям)
- Рентген или рентгенография. Самый привычный и знакомый способ проверки грудной клетки. Снимок можно сделать в передней или боковой проекциях. На снимке четко просматриваются легкие и трахея. Благодаря рентгену выделить признаки появления трахеита и отличить его от бронхита или пневмонии становится гораздо легче.
- Взятие и исследование мазков. Стандартная процедура, при которой врач при помощи стерильного ватного тампона берет мазок из ротовой полости. Далее материал поступает в лабораторию, где проводят все необходимые исследования, выявляя возбудителя и его чувствительность к антибиотикам.
- Ларинготрахеоскопия. В дело вступает эндоскоп. Это исследование является наиболее информативным. Специальная трубка с камерой вводится в гортань и трахею, тем самым врач визуально может выявить характерные особенности, отек, покраснения и т.д. и возможные причины происхождения заболевания (при вирусном поражении есть специфические изменения органа). Если при исследовании затрагиваются бронхи, то процедура называется трахеобронхоскопия.
- Взятие мокроты на анализ. В данном случае собирается мокрота больного человека и направляется на бактериологическое исследование (микробиологическое исследование). Данная процедура используется для более комплексной диагностики при хроническом кашле, чтобы исключить другие бактериальных заболевания (туберкулез).
- Фарингоскопия. Стандартный метод – врач осматривает горло при помощи шпателя. В первую очередь диагностируется фарингит, что даёт понять о возможном развитии трахеита.
- Риноскопия. Процедура представляет собой осмотр носовой полости. Для этого используется оптический прибор – риноскоп. Выявляется ринит как следствие респираторной инфекции, а значит, возможно прогрессирование трахеита.
- Рентгенография пазух носа. Рентген, снимки которого определят наличие гайморита или синусита при подозрении на них. Прогрессирование заболевания может отразиться и на развитии воспаления в трахее.
- Аллергопробы. В редких случаях трахеит возникает по причине аллергической реакции. Аллергопробы позволяют определить, на какие аллергены отвечает организм. На кожу наносятся различные вещества, если последует реакция в виде красноты, зуда или отека, то аллерген установлен.
Помимо помощи терапевта и отоларинголога (ЛОР), для определения причин и постановки диагноза могут потребоваться консультации таких врачей, как аллерголог, пульмонолог и даже фтизиатр.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента
Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.