Диагностика заболевания
Диагностический поиск при хроническом тонзиллите – это не только постановка диагноза, но и определение формы заболевания. Поэтому обследование всегда комплексное, которое включает в себя:
- Данные объективного осмотра (покраснение, отечность, инъекция сосудов на слизистой миндалины и т.д.);
- Опрос – оценка жалоб, истории их появления и других анамнестических сведений;
- Микробиологическое исследование (посев патологического секрета, взятого из лакун, на специальные среды, чтобы определить причинный микроб, а также его чувствительность к противомикробным препаратам);
- Лабораторные анализы (кровь, моча);
- Инструментальные обследования (ЭКГ, УЗИ сердца и лимфоузлов).
Оценка этих параметров позволяет правильно определить стадию воспалительного процесса и оптимально подобрать лечение.
| Метод обследования | Признаки | Что дает обследование |
| Сбор анамнеза, жалоб | Боль и дискомфорт в горле, ощущение комка и инородного тела, сердечные и суставные боли, общая слабость, недомогание.Одно- или многократные обострения тонзиллита на протяжении года. | Позволяет заподозрить хронический тонзиллит и стадию процесса, оценить эффективность проводимого лечения. |
| Фарингоскопия | Гной или гнойные пробки на поверхности миндалин (патологический секрет заполняет лакуны).Покраснение, инфильтрация и отечность дужек неба, их рубцовое сращение с миндалиной. | Подтверждает диагноз хронического тонзиллита, но не позволяет оценить стадию процесса. Позволяет оценить эффективность консервативного лечения. |
| Бактериологическое обследование | Выявление микроорганизма и его чувствительности к антибактериальной терапии. | Позволяет выявить причинный микроорганизм и подобрать необходимое лечение. Оценить эффективность консервативного лечения. |
| Лабораторная диагностика | Клинический анализ крови, биохимический анализ крови (мочевина, креатинин, АЛТ, АСТ), С-реактивный белок, АСЛО, ревматоидный фактор, IgE, IgA крови общий. | Позволяет определить активность воспаления, выявить риск развития или присутствие сопутствующих заболеваний (ревматизм, гломерулонефрит, полиартрит, инфекционный эндокардит и др.) Помогает выбрать тактику лечения, оценить эффективность лечения. |
| Функциональная диагностика | ЭКГ (электрокардиограмма)Эхо-КГ (УЗИ сердца)УЗИ почекУЗИ лимфатических узлов шеи. | Помогает определить стадию хронического тонзиллита, выявить наличие сопряженных заболеваний (ревматизм, гломерулонефрит, полиартрит, инфекционный эндокардит и др.) Помогает выбрать тактику лечения. |
1. Появление сосудов на ногах – проблема косметическая или медицинская? Врожденная или приобретенная?
Давайте по порядку. Часто в средствах массовой информации сосудистые звездочки позиционируются как первый этап какого-то серьезного заболевания. То есть, если у вас появились звездочки, то очень скоро вы столкнетесь с проблемами и заболеваниями вен, и даже с осложнениями. Однако это не верно, поскольку необходимо различать проблему косметическую и проблему медицинскую. Сосудистые звездочки могут быть у человека всю жизнь на одной или на обеих ногах и оставаться только косметической проблемой. Убирают их из эстетических соображений с помощью склеротерапии, лазерной коагуляции или радиочастотной облитерации (чаще всего используется комбинация этих методов), в зависимости от степени выраженности сосудов. Медицинская проблема – это варикоз, т.е. варикозное расширение, поражение магистральных поверхностных вен. Вот это уже может привести к очень неприятным последствиям, поэтому относиться к варикозу нужно со всей серьезностью медицинской проблемы. Хотя, разумеется, и эстетический вопрос небезразличен, особенно женщинам.
Врожденная или приобретенная это проблема? Большинство варикозов относится к врожденной (генетически детерминированной) патологии, которая начинает себя проявлять не с рождения, а в процессе жизнедеятельности. Вместе с тем, существует огромное количество внешних факторов, влияющих как на проявление такой наследственности, так и на появление приобретенных нарушений. В первую очередь, это беременность и роды, из-за гормонального влияния на стенки сосудов. Это также работа, подразумевающая продолжительное нахождение на ногах или длительное сидение, избыточный вес, ортопедические проблемы (особенно плоскостопие), регулярное длительное ношение высоких каблуков. Подчеркиваю, что только продолжительное нахождение на каблуках – в течение всего дня, причем стоя, может повлиять на развитие этой болезни.
Немного о камфорном лавре
Камфорный лавр, благодаря которому человечество и получило камфору, известен и под другими названиями: то его называют попросту камфорным деревом, то камфорным коричником, а то японским лавром.

Родиной этого дерева считаются Корея, Китай и Япония, то есть страны Восточной Азии но сейчас камфорный лавр растет и на Канарских островах, и на юге Европы, и в Южной Африке, и в Северной Америке, и в Австралии, и на Кавказе.
Камфорный лавр считается не только прекрасным лекарственным растением, но и замечательным декоративным деревом, которое ценно не только своей привлекательностью, но и долговечностью: возраст этого дерева может достигать ста лет, так что живые изгороди и аллеи из камфорного лавра не понадобится часто заменять.
Очень интересно, что древесина камфорного дерева практически «не по зубам» никаким насекомым, поэтому мебель из этого материала очень долговечна. Надо отметить, что древесина очень долго сохраняет тонкий запах камфоры и очень красива, поэтому ее широко используют для изготовления бус, шкатулок, вееров и других мелких изделий.
Последовательность действий
Для устранения определенного заболевания уха используется свой рецепт. Применяться они должны в комплексе с остальными медикаментами, которые назначит лечащий врач
Неважно, какой рецепт подходит именно для вашего случая, последовательность действий будет везде одинаковая:
- Капать масло только при условии, что оно теплое. Следите, чтобы продукт не был горячим. Подогревать на водяной бане.
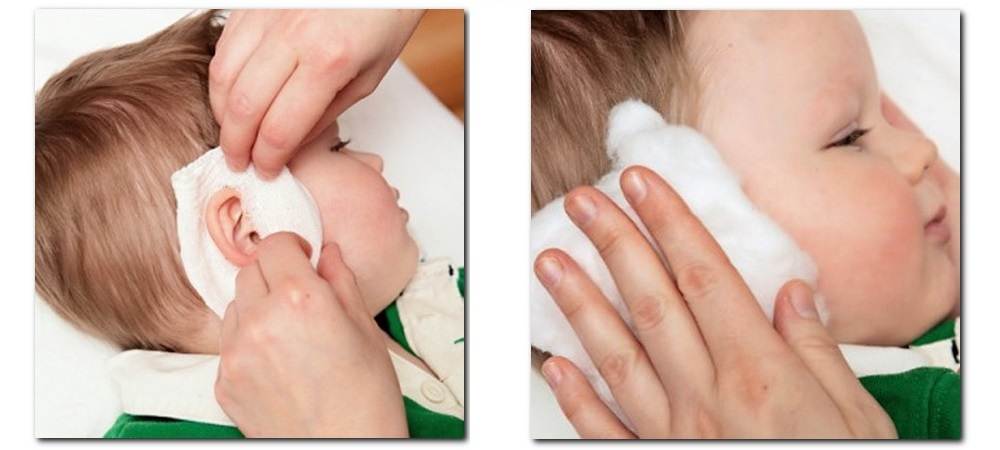
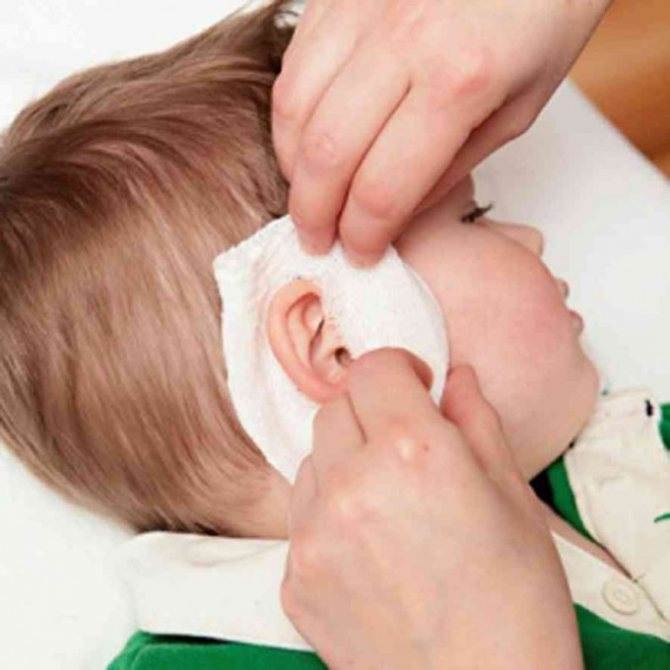
- Для выполнения лечебной процедуры использовать пипетку, стерильный ватный диск или салфетку из бинта. Пациент должен находиться на боку. После закапывания масла ухо закрыть кусочком ваты. Сверху уложить салфетку, сложенную из марли.
- Пациент должен полежать на боку около 15-20 минут. Затем аналогичные действия повторить для другого уха. Если имеет место отит одностороннего типа, то капать рекомендуется непосредственно два уха, чтобы инфекция не распространялась далее.
Симптомы и признаки воспаления легких
Симптомы пневмонии у взрослых нарастают постепенно, поэтому ранняя диагностика бывает очень редко. Рассматриваемое острое инфекционное заболевание всегда начинается с внезапного повышения температуры и озноба. При этом ярко выражены симптомы общей интоксикации организма:
- слабость во всем теле;
- снижение (в некоторых случаях – потеря) работоспособности;
- снижение аппетита, вплоть до полного отказа от пищи;
- повышенное потоотделение – чаще всего этот симптом проявляется в ночное время;
- болевой синдром в мышцах и суставах – «крутит, ломает»;
- головная боль неинтенсивного, но постоянного характера
Затем начинаются легочные проявления заболевания
- сильный кашель – первые несколько дней он имеет сухой характер, а затем становится влажным;
- одышка – в начале заболевания имеется только при физических усилиях (например, после пешей прогулки или подъема по лестнице), затем отмечается и в полном покое;
- боль в области груди – симптом не обязательно проявляется при каждом случае пневмонии, он больше характерен для заболевания, когда воспаление происходит и в плевре.
Кроме вышеописанных симптомов, в некоторых случаях могут быть и другие симптомы воспаления легких:
- расстройства желудочно-кишечного тракта (понос, тошнота и рвота, кишечная колика) – присущи только пневмонии, возбудителем которой является кишечная палочка;
- герпес на стороне поражения – характерен для пневмонии вирусной этиологии.
Методы диагностики пневмонии
Исключительно по симптомам рассматриваемое острое инфекционное заболевание диагностировать практически невозможно – они могут свидетельствовать и о других заболеваниях дыхательных путей. Врач, после осмотра и опроса больного, обычно проводит следующие диагностические мероприятия:
· лабораторное исследование крови – общий и биохимический анализы;
· анализ мокроты;
·рентгенологическое исследованиегрудной клетки – врач определяет поражено воспалительным процессом одно или оба легких и в каких конкретно частях парного органа имеются патологические изменения;
· фибробронхоскопия – исследование легких и других органов дыхательной системы с помощью специального оптического прибора. Проводится данная процедура только при диагностированной пневмонии, которая не поддается стандартному лечению;
·компьютерная томография органов грудной клетки– проводится только по решению врача;
· посев крови – позволяет выявить конкретного возбудителя
Водочный компресс
Главная цель процедуры – снижение уровня воспаления и боли в пораженном суставе. Здесь есть обезболивающее и противовоспалительное действие. Прежде чем начать процедуру, нужно определиться с видом компресса, этот вопрос следует обсудить с врачом.
Водка прекрасно прогревает пораженный сустав. Стоит уточнить, что водочный компресс не имеет ничего общего с растиранием коленного сустава водкой, одинаков лишь действующий компонент. При артрите либо ином суставном заболевании, все подобные процедуры выполняются перед сном. Для того чтобы сделать водочный компресс, понадобится:
- компрессная бумага,
- водка или медицинский спирт,
- кусок ткани.
Водочный компресс представляет собой кусок ткани, который смочен в водке, им оборачивают колено, а сверху накрывается компрессионная бумага. Область, где расположен компресс, например на коленях, в обязательном порядке укутывается тканью, для этого подойдет шерстяной шарф.
4. Как самостоятельно диагностировать, есть варикоз или нет? Если вена видна – это варикоз?
Варикоз диагностируется либо по симптомам, т.е. по субъективным ощущениям: тянущие, сильные боли, тяжесть в ногах, отеки, дискомфорт; либо по объективным: расширенные вены, наличие одного или нескольких узлов. В любом случае не следует игнорировать такие симптомы, а лучше получить консультацию и далее наблюдать за развитием патологии. Если вены хорошо просматриваются на теле, это еще не свидетельствует о варикозном заболевании. Есть такие люди, их еще называют «географическая карта», у которых сосуды находятся очень близко к поверхности, а кожа очень тонкая. Дифференцировать варикоз можно только на ультразвуке, вернее на дуплексном сканировании. Такой диагностический метод показывает работу клапанов, поднимающих кровь по венам вверх против силы притяжения земли. И если клапан не работает, значит, вена поражена варикозной болезнью.
Другие причины появления отека ног (нижних конечностей)
- Локализованный отек ног (нижних конечностей) может быть также следствием травмы, гематомы (скопление крови в мягких тканях), инфекций, перелома, поверхностного тромбофлебита (сгустки в венах жировой ткани), разрыва сухожилия или мышцы, кисты в суставе (например, синовиальная киста в колене), а иногда и спонтанное кровотечение в ткань из-за разрыва кровеносного сосуда.
- Хронический отек ног (нижних конечностей) также может быть вызван состояниями, которые приводят к общему увеличению жидкости тела, что может быть более выражено в ногах из-за действия силы тяжести, например:
- Застойная или ишемическая сердечная недостаточность,
- Легочная гипертензия,
- Перикардит, ограничивающий насосную функцию сердца,
- Беременность,
- Идиопатический отек, часто поражающий как верхние, так и нижние конечности у женщин в пременопаузе,
- Заболевания печени,
- Заболевания почек,
- Гипотиреоз,
- Состояния с низким содержанием белка, такие как недоедание, потеря белка из-за болезни, болезней почек или кишечника,
- Медикаментозный отёк.
- Некоторые из наиболее распространенных лекарств, вызывающих отек ног, — это нестероидные противовоспалительные препараты, принимаемые для снятия боли или дискомфорта при артрите, и блокаторы кальциевых каналов, принимаемые при сердечных заболеваниях или гипертонии. Вот некоторые из наиболее распространенных лекарств, которые могут вызвать отек ног (нижних конечностей) у некоторых людей, включают:
- Антигипертензивные препараты, блокаторы кальциевых каналов, бета-блокаторы (клонидин, гидралазин, метилдопа, миноксидил)
- Нестероидные противовоспалительные препараты (ибупрофен, напроксен и многие другие в этом классе)
- Гормоны (эстроген, прогестерон, тестостерон)
- Целлюлит, инфекция кожи и жировых тканей ноги могут вызвать отек ног с болью и болезненностью. Боль от целлюлита может быть очень сильной или проявляться пастозностью и легкой болью с кожей от розового до ярко-красного цвета.
- Отек стопы, особенно если кожа не образует ямок при кратковременном надавливании, может быть вызван лимфедемой, нарушения работы микроскопической сети каналов, которые перемещают тканевую жидкость от конечности обратно в кровоток на уровне верхней части стопы и груди.
Отечность при липедеме
В зависимости от причин лимфедему разделяют на:
- Врожденную – присутствует при рождении,
- Приобретенную – из-за рецидивирующей инфекции или непроходимости лимфатичеких сосудов,
- Послеоперационное – иссечение вены для венозных трансплантатов, лимфодиссекция при опухоли,
- Злокачественные новообразования – лимфома или другие заболевания, поражающие лимфатические узлы,
- Ожирение – из-за сдавления лимфатических каналов в брюшной полости или тазу.
После венозной недостаточности ожирение является следующей по частоте причиной отека ног (нижних конечностей) в США, европейских странах и России. Абдоминальное ожирение частично препятствует венозному и лимфатическому оттоку от ног. Ожирение также ускоряет растяжение вен ног под действием силы тяжести, тем самым способствуя прогрессированию венозной недостаточности.
Противопоказяния
Часто возникает вопрос не только о том, как лечить ухо камфорным маслом, но и есть ли какие-нибудь противопоказания. Ограничения, как и у всех медицинских средств, тоже имеются.

К ним относятся:
- повреждения, произошедшие с барабанной перепонкой;
- аллергические реакции, вызванные непереносимостью компонентов камфорного масла;
- непереносимость какого-либо компонента;
- заметное понижение слуха после терапии с помощью средства;
- при гнойных выделениях иди кровянистых из ушной полости;
- повреждение сосуда. Если препарат попал в это место, может развиться жировая эмболия;
- попадание в ухо инородного тела;
- появление в ушной полости следов от ожогов, а также расчесы или порезы;
- раздражение на коже в том месте, куда попало камфорное масло;
- ухо воспалилось из-за аллергической реакции;
- опухоли;
- псориаз, протекающий в ушной раковине. При этом пораженным оказывается слуховой проход;
- люди, у которых выявлены заболевания, связанные с кардиологией, так как это масло способно возбуждать нервную систему;
- ограничения возрастные. Детям, которым не исполнилось двух лет, данное лекарство противопоказано.
После использования препарата могут появиться такие побочные явления, как головная боль или головокружение, тахикардия и судороги.
Есть немало способов как взрослому лечить ухо камфорным маслом, если воспаление прогрессирует, и еще был частично утрачен слух. Например, есть такое действенное средство: поместить в емкость три капли теплого камфорного масла и тщательно измельченный зубок чеснока. Смесь перемешать, сложить на стерильную марлю. Свернуть в вид тампона и ввести во внутрь ушной раковины, оставив на несколько часов. Желательно повторять данную процедуру изо дня в день перед сном, пока не наступит выздоровление.
Как правильно лечить отложение солей
Ни один грамотный врач не возьмется лечить «отложение солей», пока не будет установлен диагноз. В любом случае понадобится соблюдать специальную диету, чтобы предупредить рецидивы и ускорить выведение солей из организма. Вместо острого, жирного, жареного пациентам показана растительно-молочная пища. Избавить организм от соли можно с помощью петрушки, укропа, дыни, арбузов, слив и хурмы.
Медикаментозное лечение отложения солей включает:
- нестероидные противовоспалительные средства – мази или таблетки;
- гормональные препараты;
- урикозурические лекарства для снижения уровня мочевой кислоты.
Чем бы ни была вызвана патология сустава – кальциноз, подагра или артроз, – не лишней будет безопасная физическая активность, например плаванье. Спорт, как и курс массажа, ускорит кровоснабжение тканей, а с ним и выведение из организма солей.
Компресс с камфорного масла от разных заболеваний
Необходимо масло немного подогреть, затем смочить в нем марлю и приложит к области груди. Сверху приложить целлофан, надеть теплый свитер
Очень важно компресс делать на ночь, снимать только утром
С помощью компресса с камфорного масла можно избавиться от ушибов, синяков, он не только эффективно согревает, но и с помощью его можно заживить раны, порезы.
Обратите внимание, что не все люди нормально переносят камфару, может быть аллергическая реакция в виде покраснения, потому что оно сильно раздражается кожа. Чтобы такого не было, необходимо предварительно проверять его действие сначала на участке коже, затем наносить его на другие места
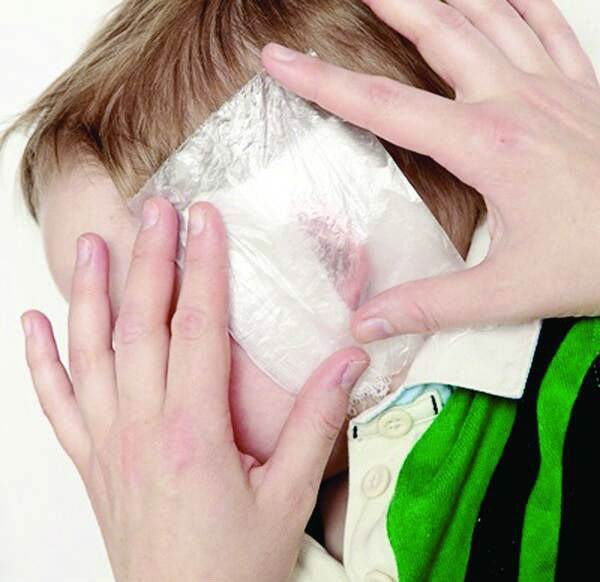
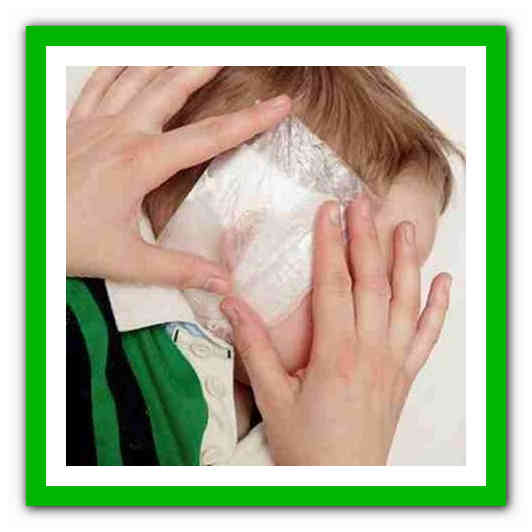
Камфорный компресс также поможет излечить отит, для этого масло немного подогревается, затем марлю, смоченную в него, прикладывается к уху, нельзя загораживать слуховой проход, сверху нанести полиэтилен, вату, зафиксировать бинт. Продержать два часа. После компресса нужно надеть шапку, чтобы сохранилось тепло. В данном случае запрещается:
1. Капать масло в ухо, оно может стать причиной ожога, из-за этого заболевание еще больше обострится.
2. Компресс ни в коем случаи нельзя использовать для детей меньше двух лет, масло может привести к серьезной интоксикации.
Чтобы заживить травмы, вывихи, синяки, раны, которые гноятся, нужно использовать масляные примочки. Спустя 4 дня можно заметить, как кожа быстро восстанавливается. Это лучшее профилактическое средство от опрелостей.
Кроме компрессов на основе масла, можно лечить кашель, принимая камфорное масло внутрь, в молоко нужно капать до 5 капель, употреблять дважды в день.
Эффективно маслом лечить волосы, с помощью его можно укрепить их, улучшить состояние, защитить от выпадения, стимулировать рост.
Причины развития хронического тонзиллита
Развитие хронического тонзиллита возможно по 2 сценариям:
- в результате ангины (острого тонзиллита), которая неправильно лечилась или лечение проведено не до конца;
- в результате снижения иммунной защиты и постоянного воздействия агрессивных факторов (это безангинный вариант).
В качестве агрессивных раздражителей выступают:
- вдыхание табачного дыма;
- неправильное питание;
- злоупотребление спиртными напитками;
- кариозные зубы;
- воспалительные процессы в околоносовых пазухах (гайморит, фронтит и т.д.);
- нарушение носового дыхания, происходящее при искривлении перегородки носа, полипы или гипертрофия нижних раковин носа. В таких условиях слизистая ротовой полости пересыхает и нарушается образование иммуноглобулина А, что снижает иммунную защиту лор-органов.
Однако воздействия только описанных факторов недостаточно для развития хронического тонзиллита. В настоящее время его считают результатом инфицирования патогенными бактериями на фоне аллергизации (измененной иммунной реактивности). Свою роль в этом процессе имеют и местные изменения лимфоидной ткани после предшествующих ангин, а также фактор наследственности, проявляющийся лишь при определенных условиях внутренней и внешней среды.
Инфицирование. Чаще всего причиной становятся стрептококки и стафилококки. При этом максимальную опасность представляет гноеродный стрептококк, который называется бета-гемолитическим (относится к группе А). Риски, связанные с этим возбудителем – это вероятность развития аутоиммунных заболеваний, т.е. когда собственные клетки иммунитета повреждают другие клетки своего же организма. Так происходит при гломерулонефрите, ревматизме, полиартрите и других подобных заболеваниях.
Измененная реактивность организма (его аллергизация), которая характеризуется чрезмерной продукцией иммуноглобулинов класса Е. В таких условиях повторное проникновение антигенов (например, чужеродных белков бактерий) запускает аллергическую реакцию, которая постоянно поддерживает воспаление. Это соответствует фазе обострения патологического процесса.
Доказано, что вероятность хронического тонзиллита у людей, чьи родственники первой-второй линии страдали этим заболеванием, намного выше, чем у остальныхлюдей. Это связано с особенностями анатомии миндаликовых крипт и иммунного статуса (склонность к аллергическому ответу).
Возможные противопоказания и побочные эффекты
При гнойном отите ставить компресс на ухо запрещено!
Применение камфорного масла может повлечь за собой следующие последствия:
- Острая аллергическая реакция по типу крапивницы.
- Воспаление кожи, если ее поверхность была раздражена или повреждена.
- Сильный зуд, который приводит к расчесам вплоть до образования струпьев.
- Отек кожи.
- Гиперемия.
- Подъем местной температуры тела.
Применение камфорного масла наружно может быть запрещено в следующих случаях:
- При наличии аллергии на камфору в любом ее виде и проявлении.
- Во время беременности и кормления ребенка грудью.
- В детском возрасте до 24 месяцев.
- Нарушение целостности кожного покрова.
- Псориаз.
- Дерматиты.
- Экземы.
- Эпилептические припадки.
- Склонность к появлению судорог.
- Повышенная чувствительность к запаху камфары.
- Наличие гнойных и/или кровянистых выделений из слухового прохода.
Компрессы с камфорным маслом являются вспомогательным средством лечения заболеваний ушей, поэтому не могут использоваться самостоятельно. Перед применением этого средства нужно посоветоваться со своим лечащим врачом и учесть все нюансы его использования.
Шелушатся уши внутри: почему и что делать?