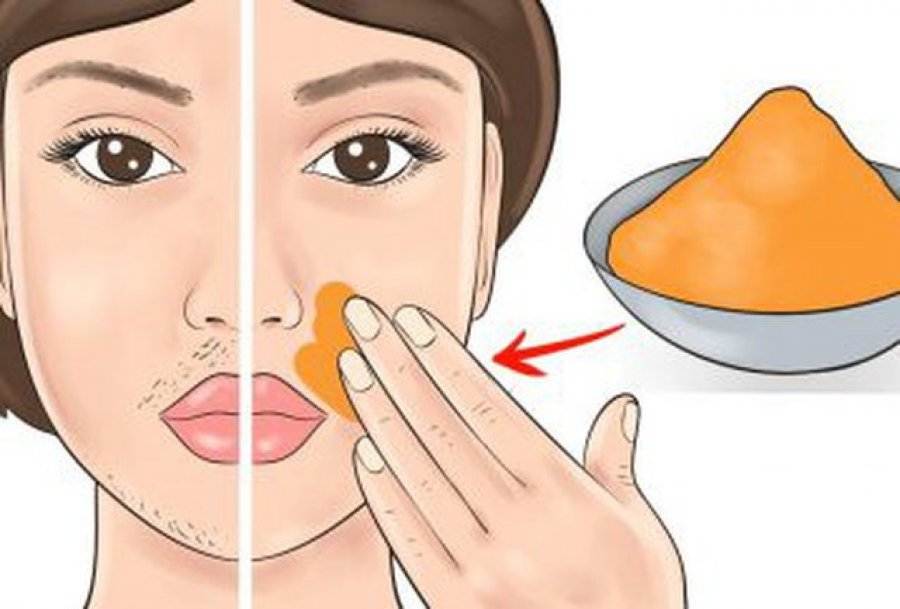
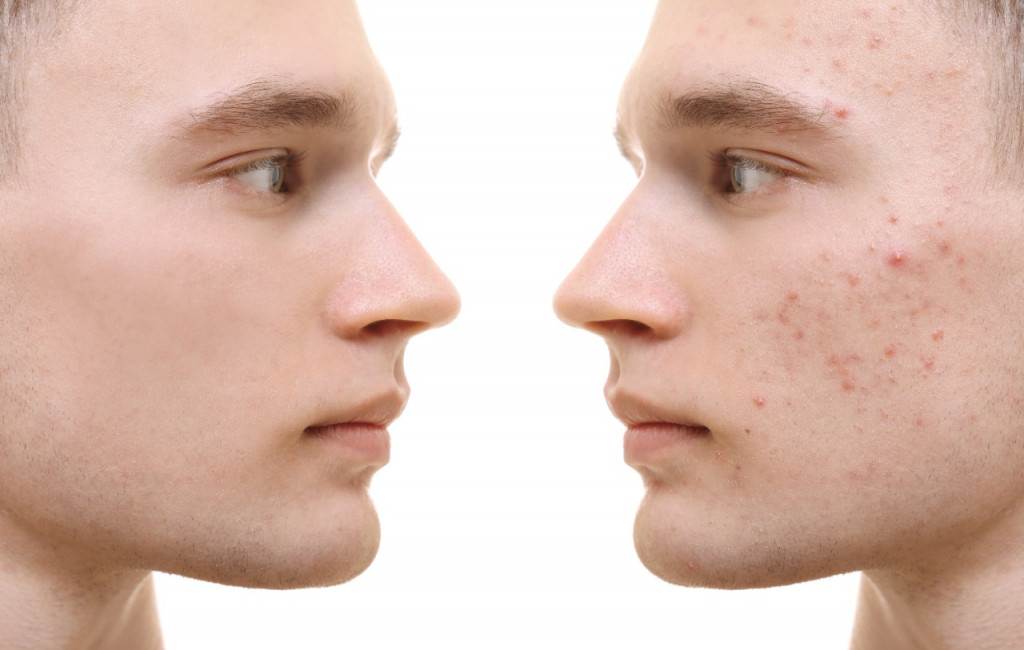
Преимущества
Механическая чистка кожи проводилась еще в Древней Греции. И сегодня на эту процедуру ежедневно приходят к косметологам тысячи женщин в разных странах, отдав ей предпочтение перед аппаратной, несмотря на инновационное ультразвуковое оборудование в салонах, пилинги, маски и кремы.
Преимущества ручной чистки:
- освобождение сальных протоков до самого основания — очищение ультразвуком не дает такого эффекта;
- улучшение кровообращения и снабжения клеток кислородом способствует оздоровлению дермы, выравниванию рельефа, повышению тонуса и уменьшению количества морщин;
- нормализация работы сальных желез, равномерное распределение кожного сала при комбинированном типе кожи;
- стоимость ручной чистки ниже, чем ультразвуковой — для ее выполнения не требуются специализированные аппараты.
Формы аллергического ринита
Врачи выделяют легкую, среднюю и тяжелую формы ринита.
В первом случае симптомы слабо выражены, сохранен качественный сон, повседневное качество жизни и активность, общее состоянии можно назвать удовлетворительным.
Во втором случае симптомы уже влияют на все вышеперечисленные пункты. Человек тяжелее переносит воздействие аллергенов, испытывает дискомфорт.
При тяжелом протекании заболевания симптомы становятся настолько мучительными, что организм человека не может нормально функционировать.
По формам течения аллергический ринит бывает интермиттирующим (симптомы остаются только до 3 дней в неделю и до 4 недель в году) и персистирующим (симптомы беспокоят более 4 дней в неделю и более 4 недель в году).
Сама болезнь может быть выявлена как в период обострения, так и во время ремиссии.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
- травматические воздействия, при которых повреждается слизистая пазух;
- неполноценное лечение насморка, простуды;
- заражение различными патогенными бактериями, вирусными, грибковыми инфекциями;
- ожоги слизистой носоглотки и пазух химическими соединениями, горячим воздухом;
- чрезмерная сухость воздуха при нахождении в помещениях;
- последствия тяжелых ОРВИ или гриппа;
- аномалии строения пазух и носоглотки;
- травмы в области носовой перегородки, ее искривление;
- полипозные или аденоидные вегетации;
- наличие аллергии на внешние раздражители, ряд лекарств;
- патологии, снижающие иммунную защиту;
- опухолевые процессы;
- лучевое воздействие;
- нерациональное использование капель и спреев для лечения насморка, что ведет к скоплению слизи и закупорке каналов.
Профилактика
Соблюдайте следующие правила:
- После посещения тренажёрного зала протирайте антисептиком места, соприкасавшиеся с инвентарём.
- Обрабатывайте порезы и ранки антибактериальными препаратами (йод, салициловый спирт, перекись водорода) сразу после возникновения.
- Не делите предметы гигиены, косметику с другими людьми.
- Места гнойников, импетиго нельзя мыть водой, расчёсывать, надавливать.
- Избегайте острой жирной еды, сладостей.
Записывайтесь на консультацию дерматолога вовремя. Врач поможет выявить причину воспаления, сделать нужные анализы, подобрать лечение, подходящее виду и стадии пиодермии.
5 декабря 2020
К какому врачу обратиться при аллергии вокруг глаз
Специфическое лечение, направленное на устранение причины аллергических реакций глаз, назначает врач-аллерголог. Тактика лечения основана на определении аллергена, минимизации контакта с ним и подбором индивидуальной лекарственной схемы.
Чтобы установить факт именно аллергии и определить аллерген, назначают диагностические исследования:
- офтальмологический осмотр;
- клинический анализ крови с подсчетом эозинофилов;
- исследование мазка со слизистых;
После подтверждения диагноза и выявления аллергена специалист разработает для вас индивидуальную лечебную схему. Помимо специфических симптоматических и антигистаминных препаратов она может включать иммунокорректирующие средства. В случае присоединения вторичной инфекции, показаны антибиотики.
Отдельные разновидности миозитов
Существуют две специфические разновидности миозита, которые вызываются особыми причинами – дерматомиозит и полимиозит.
Дерматомиозит – идиопатическое (чаще всего возникает самопроизвольно, причина не известна) воспалительное заболевание, которое характеризуется поражением кожи и мышц. Также в более редких случаях патологический процесс может поражать суставы, легкие, пищевод. Болеют дети и взрослые.
Полимиозит – довольно редкое воспалительное заболевание, при котором страдают мышцы пояса верхних и нижних конечностей, шеи. Симптомы нарастают постепенно, больному становится сложно подниматься по лестнице, вставать из положения сидя, поднимать руками предметы, особенно выше головы. Чаще всего болеют люди в возрасте 30-50 лет.
Каждый пациент требует индивидуального подхода. Для того чтобы получить наиболее эффективное лечение, необходимо обратиться к врачу-неврологу.
Лечение антибиотиками
Основа лечения – прием антибиотиков для подавления активности патогенной флоры. Изначально, до результатов посева применяют пенициллины, цефалоспорины, после получения результатов посевов лечение может быть скорректировано по данным чувствительности флоры к антибиотикам.
Препараты могут быть системными (в инъекциях, таблетках, капсулах или растворах) и местные. Это спреи или капли с антибактериальными и дополнительными компонентами (гормоны, сосудосуживающие компоненты).
Препараты этой группы назначает только врач, по рецепту, принимают их под его контролем, полным курсом, даже если стало лучше и все симптомы исчезли. Если препарат не имеет эффективности на протяжении 2-3 суток, его меняют на более сильный, из другой группы.
Клинические проявления
Симптоматика тонзиллита зависит от его формы, которая может быть простой или токсико-аллергической.
Признаки простой формы:
- Обострения не более 1-2 раз в год;
- Между обострениями общее состояние не нарушено;
- Системных проявлений тонзиллита нет (нет поражения других органов, нет интоксикации, общее состояние не страдает);
- Местные проявления воспалительного процесса.
Признаки токсико-аллергической формы – это:
- Изменения в крови (их выявляют по общеклиническому, биохимическому и иммунологическому анализу);
- Тонзилогенная интоксикация;
- Симптомы поражения внутренних органов (сердца, сосудов, почек и др.), которые связаны с развитием ревматизма, гломерулонефрита, васкулита, септического эндокардита и т.д.
С учетом выраженности клинической симптоматики, токсико-аллергическая форма бывает 1-й и 2-й степени. Различия между ними учитывает классификация Преображенского Б.С.
Лечение миозита мышц
Лечение заболевания зависит от его причин.
Для борьбы с воспалительным процессом в мышцах применяют нестероидные противовоспалительные средства (НПВС), обычно в виде мазей. Чаще всего используют препараты диклофенак и кетопрофен. При необходимости врач назначает более мощные препараты, подавляющие иммунную систему: глюкокортикостероиды (препараты гормонов коры надпочечников), метотрексат.
Для борьбы с мышечными болями используют обезболивающие препараты.
Инфекционные миозиты чаще всего бывают вызваны вирусами. В этом случае специального лечения, как правило, не требуется. Значительно реже встречаются бактериальные инфекции, в этом случае врач назначает антибактериальные препараты.
Помимо лекарственных препаратов, невролог может назначить вам физиотерапию, специальные физические упражнения, тепловые процедуры.
Если воспаление в мышцах возникло в качестве побочного эффекта при приеме некоторых лекарственных препаратов, их отменяют. Обычно спустя некоторое время симптомы заболевания стихают.
Симптомы розацеа
К признакам розацеа относятся:
· Сухость кожи.
· Стойкое покраснение лица. Сопровождается жжением, покалыванием, чувством стянутости.
· В зоне покраснения утолщается кожа.
· Возникают хаотично расположенные ярко-розовые папулы размером 3-5 мм.
· Появляются «сосудистые звёздочки» (красного и синюшного оттенка).
· Сухость, покраснение, слезоточивость глаз.
· Повышенная чувствительность к наружным лекарственным препаратам.
· Отёчность.
· Ощущение инородного тела и пелены перед глазами.
Места наиболее частой локализации:
– лоб;
– брови;
– нос;
– щёки;
– скуловые дуги;
– подбородок;
– область вокруг рта;
– ушные раковины;
– конъюктива глаз и век;
– область декольте.
Подготовка
Перед процедурой косметолог дезинфицирует инструменты, достает стерильную салфетку. Мастер надевает стерильные латексные перчатки. Но у некоторых женщин контакт с латексом провоцирует аллергические реакции. Предупредите косметолога перед процедурой. Механическая очистка может быть выполнена и без перчаток. Но нужно хорошо продезинфицировать руки.
Перед посещением салона не требуется специальная подготовка к чистке, проводимой механическим или ультразвуковым методом. Не обязательно снимать макияж, если женщина без него чувствует себя некомфортно. Мастер в салоне сделает это за несколько минут. В предварительном домашнем распаривании кожи нет смысла. Это нужно делать непосредственно перед механическим очищением, сразу же после дезинфекции.

Как происходит заражение «простудой»
Источником ВПГ является человек с проявлениями заболеваниями либо вирусоноситель, который сам может не подозревать о наличии вируса герпеса в своем организме. Чаще всего этот вирус передается контактным путем, в редких случаях возможен и трансфузионный (при переливании крови) путь передачи инфекции. Также имеет место вертикальное (от матери к плоду) заражение.
Эксперты утверждают, что практически в 50% случаев инфицирование происходит в раннем детском возрасте. При этом источником инфекции чаще всего являются родственники ребенка, которые периодически сталкиваются со всем нам известной «простудой».
Как лечить аллергический ринит
В лечении заболевание применяются три основных метода:
- немедикаментозный (удаление аллергенов),
- медикаментозный (при помощи различных препаратов),
- хирургический.
Первые два способа подробно разобраны в предыдущем параграфе, а сейчас речь пойдет о третьем.
Хирургическое вмешательство проводится в трех случаях: когда не помогают немедикаментозный и медикаментозный способы лечения, когда нужна коррекция структурных нарушений полости носа и околоносовых пазух, при появлении патологий (гнойный или полипозный синусит и т.д.). Отличается такой способ точностью, возможностью проникнуть в любую часть носа и носовых пазух, где необходима операция, функциональностью и эффективностью. При своевременном проведении операции восстановление и возвращение к полноценной жизни проходит быстро и без тяжелых осложнений.
Важно: операции производятся при полном исключении контакта с аллергеном. Процедура не проводится в период цветения или другого активного воздействия аллергенов.).. После операции могут возникнуть рубцы, остеомиелит, синдром пустого носа, лицевая боль, кровотечение, атрофический ринит.
После операции могут возникнуть рубцы, остеомиелит, синдром пустого носа, лицевая боль, кровотечение, атрофический ринит.
Кроме хирургического вмешательства проводится также лазерная коагуляция (прижигание) носовых раковин (подслизистая, точечная, избирательная абляция гипертрофированных участков).
Масштаб герпеса: сколько людей заражены в мире
Простой герпес (Herpes simplex, Human herpesvirus, HSV, ВПГ) известен человечеству со времен античности, Древних Греции и Рима. Его название в переводе с греческого языка обозначает «ползти» или «подкрадываться», что соответствует клиническим симптомам заболеваний, вызванных этим вирусом. Различают две основные антигенные группы ВПГ: 1 и 2 типов (ВПГ-1, ВПГ-2). Штаммы ВПГ-1 чаще обнаруживают при поражении кожи лица (например, часто встречающаяся «простуда» на губах), а штаммы ВПГ-2 – при инфицировании гениталий. Но прямая связь между антигенной специфичностью и локализацией проявлений простого герпеса отсутствует. Другими словами – в некоторых случаях вирус Herpes labialis может поражать область гениталий, а Herpes genitalis – вызывать герпетические высыпания на коже лица.
Сегодня в мире насчитывается более миллиарда человек, инфицированных простым герпесом. За последние десятилетия уровень заболеваемости у нас в стране вырос более чем в два раза. ВПГ поражает детей и мужчин и женщин всех возрастов. А это значит, что это заболевание требует особого внимания как со стороны врачей, так и со стороны пациентов, столкнувшихся с ВПГ.
Что такое фурункул
Фурункул – это гнойное воспаление волосяного мешочка.
Непосредственная причина развития патологического процесса – стафилококк – условно-патогенный микроорганизм, который в норме присутствует на поверхности кожи, но при определенных условиях проникает в ее слои, вызывая воспаление.
Факторами, способствующими развитию фурункула, являются:
- микротравмы кожи;
- нарушения правил личной гигиены;
- недостаток витаминов в организме;
- сахарный диабет;
- нарушения со стороны эндокринной системы;
- заболевания желудочно-кишечного тракта;
- хронические дерматологические заболевания;
- снижение защитных сил организма.
Фурункул в паху и на половых губах может возникать не только из-за нарушения гигиены и прочих вышеупомянутых факторов, но и вследствие ношения нижнего белья из синтетических тканей или неправильно подобранного размера (в результате постоянного натирания кожи).
Фурункул в подмышечной впадине чаще возникает у представительниц прекрасного пола после частых эпиляций и депиляций в этой области. Развитию воспаления способствует использование антиперспирантов. Воспаление под мышкой у мужчин чаще всего обусловлено повышенным потоотделением и пренебрежением личной гигиеной.
Процесс развития воспаления выглядит следующим образом: сначала на коже появляется конусовидный узелок, вокруг которого наблюдается покраснение и небольшой отек, через 1-2 дня на верхушке узелка образуется стержень – гнойное беловато-серое образование.
В этот момент категорически запрещается самостоятельное вскрытие или удаление фурункула – выделяющийся гной способствует распространению возбудителя на соседние ткани, кроме того, инфекция через открытый очаг проникает вглубь, что может привести к более тяжелым последствиям, вплоть до заражения крови.
Заключительным этапом развития является прорыв фурункула и истечение гноя на поверхность кожи. На месте прорыва образуется язва, которая со временем заживает.
Типичными местами развития фурункула являются: кожа шеи, лица, паховой области. Появление нескольких фурункулов в разных местах называется фурункулез.
Аллергический ринит — что это?
 Аллергический ринит (в народе его называют «сенная лихорадка») представляет собой воспаление слизистой носа из-за различных аллергенов. Определить, что это именно аллергический ринит (насморк), достаточно просто: если у человека нет признаков воспаления, но есть симптомы ринита, то, скорее всего, это именно сенная лихорадка. Иногда практически невозможно понять, каким именно аллергеном вызван ринит, потому что у пациента есть чувствительность к аллергенам сразу нескольких групп (полисенсибилизация). В таком случае нужно незамедлительно посетить врача, чтобы он назначил правильное лечение, так как только удаления определенных аллергенов возможно будет не достаточно.
Аллергический ринит (в народе его называют «сенная лихорадка») представляет собой воспаление слизистой носа из-за различных аллергенов. Определить, что это именно аллергический ринит (насморк), достаточно просто: если у человека нет признаков воспаления, но есть симптомы ринита, то, скорее всего, это именно сенная лихорадка. Иногда практически невозможно понять, каким именно аллергеном вызван ринит, потому что у пациента есть чувствительность к аллергенам сразу нескольких групп (полисенсибилизация). В таком случае нужно незамедлительно посетить врача, чтобы он назначил правильное лечение, так как только удаления определенных аллергенов возможно будет не достаточно.
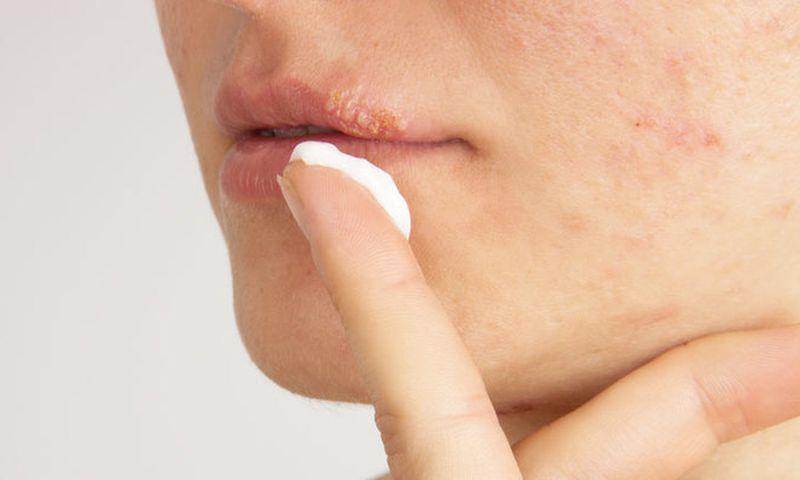
Скажите, а ведь если наносить мазь от герпеса на губы, можно же случайно какое‑то количество проглотить. Это не опасно?
Даже если это произойдет, количество активного компонента — ацикловира или пенцикловира, — который проникнет в пищеварительный тракт, будет минимально. Учитывая, что биодоступность этих препаратов при приеме внутрь очень низка, вероятность попасть в системный кровоток и вовсе «призрачна». Доказано, что при нанесении на кожу ацикловир и пенцикловир практически не проникают в кровь и не проявляют системного действия . Профиль безопасности ацикловира настолько высок, что его мазь разрешена к применению у детей без возрастных ограничений. Поэтому тревоги о возможном системном действии местных противовирусных препаратов для лечения «простуды на губах» беспочвенны.
Источники
- Spruance S.L. et al. Acyclovir cream for treatment of herpes simplex labialis: results of two randomized, double-blind, vehicle-controlled, multicenter clinical trials //Antimicrobial agents and chemotherapy. 2002; 46 (7): 2238-2243.
- По данным ГРЛС РФ.
- Chayavichitsilp P, Buckwalter JV, Krakowski AC, Friedlander SF (April 2009). “Herpes simplex”. Pediatr Rev. 30 (4): 119–29, quiz 130.
- Clercq, edited by Erik De (2013). Anti-viral agents (1 ed.). San Diego, CA: Academic Press. p. 5.
- Chen X. S. et al. A comparison of topical application of penciclovir 1% cream with acyclovir 3% cream for treatment of genital herpes: a randomized, double-blind, multicentre trial //International journal of STD & AIDS.2000; 11 (9): 568–573.
Показания
Ручной способ очистки эпидермиса рекомендуется применять реже, чем ультразвуковой. Но при проблемной коже лучше прийти на процедуру, которая не скроет дефекты на несколько дней, а улучшит состояние, нормализует выделение кожного сала и снабжение клеток кислородом.
Мануальная чистка рекомендуется:
- при комбинированном или жирном типе кожи, даже при отсутствии высыпаний;
- при акне, угревых высыпаниях, прыщах;
- при нездоровом цвете лица;
- при жировиках и милиумах;
- при забитых порах — сальные пробки могут быть черные или белые;
- при снижении эластичности дермы.
Механический способ наиболее эффективен при борьбе с подростковыми высыпаниями. В период полового созревания девочку или мальчика нужно записать к косметологу, чтобы получить консультацию по уходу за кожей и своевременно начать чистить ее, до появления акне.
Дополнительные методы лечения: за и против
Очищение пазух носа помогает уменьшить скопление слизи и гноя, улучшает их отток. Применяют различные виды препаратов – разжижающих слизь, увлажняющих, противовоспалительных и рефлекторных. Они помогают сделать слизь более жидкой, уменьшить отек слизистой и расширить устье гайморовой пазухи, чтобы секрет быстрее выводился.
Прогревания в острой стадии болезни не применяют потому, что они могут усилить отек, образование гноя и воспаление. Физиотерапевтические и тепловые методики допустимы в стадии выздоровления или при лечении хронического процесса вне обострения. В домашних условиях, без согласования с врачом их лучше не использовать.
Лечение розовых угрей
Розацеа является хроническим заболеванием, а потому полностью избавиться от неё невозможно. Поэтому главными целями лечебной терапии являются:
– уменьшение выраженности симптоматики;
– минимизация косметических дефектов;
– профилактика обострений;
– продление сроков ремиссии;
– достижение приемлемого уровня жизни.
Так как причины розацеа до сих пор не изучены до конца, лечение носит экспериментальный характер. По мере неэффективности некоторые методы отбрасываются, и специалист корректирует программу лечения.
В настоящее время для скорейшей ремиссии применяются следующие медикаментозные комплексы:
· Антибактериальные (если у элементов сыпи инфекционная природа).
· Антигистаминные (для устранения аллергических реакций).
· Антибиотики (при тяжёлых формах розацеа).
· Противовоспалительные препараты.
· Глюкокортикостероиды (при отсутствии результативности нестероидных препаратов).
· Наружные кремы, обладающие заживляющими, антибактериальными, противоотечными свойствами (метронидазол, азелаиновая кислота, топические ретиноиды).
Физиотерапевтическое лечение включает следующие варианты:
Лазеротерапия. Лазерный луч проникает в дерму на глубину до 2 мм, совершая коагуляцию папул, пустул и расширенных сосудов. Лазеротерапия уничтожает бактерии и микробы, отшелушивает участки ороговения на поверхности кожи. Это способствует более стойкой и длительной ремиссии.
IPL. Высокоинтенсивные вспышки света локально разрушают оксигемоглобин в стенках мелких сосудов. Такая комплексная терапия устраняет покраснения кожи, снижает выраженность воспалительного процесса, способствует гибели патогенных микроорганизмов.
Криотерапия. Это технология охлаждения кожи и тканей. Обладает такими лечебно-оздоровительными свойствами, как удаление инфильтратов, восстановление микроциркуляции и обменных процессов, устранение очагов воспаление и дискомфорта.
Диагностика миозита на основе инструментальных исследований и лабораторных анализов
Врач может установить правильный диагноз на основе осмотра и оценки клиники миозита. Но для того чтобы лучше разобраться в его причинах и оценить степень поражения мышц, зачастую необходимо дополнительное обследование, которое может включать следующие методы:
- Анализы крови. О наличии воспаления в мышечной ткани будет свидетельствовать повышение уровня некоторых ферментов, таких как креатинкиназа. Другие анализы помогают обнаружить аномальные антитела, что свидетельствует об аутоиммунном состоянии.
- Магнитно-резонансная томография. При помощи МРТ можно создать трехмерное изображение или послойные срезы мышц. Это помогает оценить патологические изменения, вызванные воспалительным процессом.
- Электромиография. В мышцы погружают специальные игольчатые электроды и проверяют, как они реагируют на электрические импульсы, которые поступают от нервов.
- Биопсия мышцы. Это наиболее точный метод диагностики, который бывает необходим в некоторых случаях. Врач делает надрез, получает небольшой фрагмент мышечной ткани и отправляет на анализ в лабораторию. Обычно это помогает установить окончательный диагноз.
Иногда правильный диагноз удается установить сразу, а в других случаях процесс диагностики миозита долгий и сложный.
Никогда не стоит надеяться на то, что симптомы «пройдут сами», особенно если они продолжаются длительное время и усиливаются. Посетите врача. Международная клиника Медика24 обладает всеми возможностями по активной реаблитации и восстановительного лечения неврологических заболеваний в Москве, в том числе, располагает всеми современными возможностями для диагностики миозита. Запишитесь на консультацию к врачу по телефону: ++7 (495) 230-00-01.